Камни какого размера могут выйти сами
Содержание:
Дробление конкрементов ультразвуком
Проведение экстракорпоральной ударно-волновой литотрипсии (ЭУВЛ) целесообразно при обнаружении небольшого количества камней (около 4 шт.) или крупных холестериновых конкрементов (около 3 см) без известковых примесей.
Ультразвуковая литотрипсия эффективна при небольшом количестве конкрементов
Литотрипсия камней осуществляется наружно. Высокое давление и вибрация регенерируемой ударной волны провоцирует дробление камней. Разрушение конкрементов ультразвуком безопасно, так как в мягких тканях он двигается быстро, не повреждая их, а когда переходит на твёрдое образование, то в нем возникают трещины и оно измельчается.

Важно. Ультразвуковое дробление запрещено проводить, если у больного присутствуют какие-то образования на том участке, где будет двигаться ударная волна
Это ограничение касается пациентов, которым необходимо регулярно принимать антикоагулянты (препараты, снижающие активность свертывающей системы крови). Эти медикаменты тормозят тромбообразование, из-за чего замедляется заживление различных повреждений.
В 90–95% случаев получается раздробить камни так, что их фрагменты не превышают 5 мм. После процедуры пациент должен принимать желчные кислоты, которые растворяют оставшиеся части конкрементов.
Терапия без операции должна осуществляться тремя методами.
Народные методы
Народные целители рекомендуют следующие рецепты для выведения конкрементов:
- смесь свекольного, морковного и огуречного сока. Сок смешивается в равной пропорции и употребляется по 100 г три раза в день;
- настойка из листьев хрена. Растительное сырье плотно укладывается в литровую банку до половины и заливается 500 мл водки. Оставляют настаиваться на 14 дней, затем процеживают. Употребляется настойка натощак по 20 мл;
- настойка из коры можжевельника. На 100 грамм коры берется 400 мл водки и отстаивается в темном месте в течение двух недель. Пьется средство по 30 грамм за 15 минут до еды трижды в день. Рекомендуется после того как закончится настойка сделать перерыв в 5 дней, а затем повторить курс еще 4 раза;
- настой из хвоща. Так, 10 г хвоща заливают стаканом кипятка и оставляют настояться на 40 минут. Выпивают в три приема за полчаса до еды;
- сок редьки черной. Средство пьют по одной чайной ложке через час после еды. Если отсутствуют неприятные ощущения в области печени, то дозировка постепенно повышается и доводится до полустакана. За курс терапии нужно выпить около 3 литров сока;
- отвар из овса. Стакан неочищенного овса заливают литром кипятка и держат на небольшом огне около часа. Выпивают весь отвар за день. Длительность курса 50 дней;
- смесь меда и масла подсолнечника. Мед и масло смешивают в равной пропорции (по чайной ложке) и съедают до еды. После 10 дневного курса делают трехдневный перерыв и повторяют курс заново еще 3 раза;
- земляничный сок. Свежие ягоды толкут, сок выпивают до приема пищи трижды в день. Разовая доза около 100 мл;
- брусничный сок. Три столовые ложки сока разводят в 100 мл воды. Пьют до еды три раза в день;
- настой календулы. Цветки растения (1 ложка) заливаются стаканом кипятка. Выпивается отвар натощак утром и вечером;
- сок квашеной капусты. Пьют сок по 100 мл до еды трижды в день.
- тыква с медом. Мякоть тыквы потолочь, добавить мед и оставить на холоде на 7–10 дней. Пить сок до еды по 50 мл 4 раза в день.
Можно делать чай из листьев березы, корня цикория, цветков бессмертника.
Рецепты народной медицины рекомендуют для выведения желчных камней использовать средства, обладающие сильным желчегонным действием. Считается, что чем больше желчи выделится, тем быстрее из желчного пузыря выйдут песок и мелкие конкременты.
При этом если больной чувствует болезненность в области проекции желчного пузыря (в правом подреберье), то рекомендуется приложить грелку для снятия спазма. Данные способы лечения могут сработать только в том случае, если камень может выйти самостоятельно, иначе произойдет закупорка протоков.
 До начала лечения народными методами необходимо получить консультацию специалиста
До начала лечения народными методами необходимо получить консультацию специалиста
Таким образом, вывести камни из желчного пузыря можно несколькими способами. Не всегда терапия оправдана, поскольку в большинстве случаев камни не провоцируют никаких симптомов и никак не сказываются на состоянии органа. Врачи рекомендуют придерживаться диетического питания, вести активный образ жизни.
Удаление конкрементов целесообразно только при развитии воспалительного или другого патологического процесса в желчном пузыре, или при большом скоплении камней, которые могут привести к закупорке желчного протока. Наиболее эффективным является хирургическое удаление камней (удаление всего органа, дробление камней лазером или ультразвуком).
Возможно также выведение холестериновых камней с помощью препаратов, содержащих хенодезоксихолевую и урсодезоксихолевую кислоту. Однако не всегда терапия эффективна. Убрать из желчного пузыря мелкие камни можно, спровоцировав повышенное желчеотделение, а этого удается достичь с помощью рецептов народной медицины. К примеру, хорошей привычкой станет пить чай из березовых листьев, цветков календулы или бессмертника, также кофе можно заменить на цикорий.
Восстановление после удаления желчного пузыря
После операции открытым способом, пациента отправляют в палату интенсивной терапии, а после пробуждения от наркоза – в общую палату. После лапароскопии в реанимации необходимости нет. Больной уже на следующий день отправляется домой при отсутствии осложнений
Для последующей реабилитации важно выполнять все предписания, назначенные лечащим врачом. К рекомендациям относятся:
- диета;
- применение обезболивающих препаратов;
- уход за послеоперационной раной;
- соблюдение нормы физических нагрузок.
Диета
Важной составляющей лечебно-восстановительного периода является диета. Основные аспекты диетического питания:
- Первые 4-6 часов после удаления – нельзя пить, только смачивать губы.
- Через 5-6 часов – полоскать рот небольшим количеством воды.
- Через 12 часов – вода без газов небольшими глотками с интервалом в 20 минут, объем – не более 500 мл
- На вторые сутки – обезжиренный кефир, чай без сахара – полстакана каждые 3 часа, не более 1,5 литра.
- На 3-4 день – жидкое картофельное пюре, перетертый суп, белковый омлет, паровая рыба. Питье – сладкий чай, тыквенный, яблочный сок.
Диетического питания следует придерживаться в течение 6 месяцев после удаления желчного пузыря. Пища должна приниматься не менее 6 раз в сутки, порциями по 150-200 г. Это обусловлено тем, что в отсутствии резервуара, желчь будет выбрасываться постоянно. Для ее расходования необходим процесс переваривания пищи
Особенно важно следить за питанием людям с лишним весом, страдающим от запоров

Лечение
После удаления желчного пузыря пациенту назначаются медицинские препараты. Больной может испытывать дискомфорт, снижение работоспособности, боли в правом подреберье. Это связано с тем, что в брюшной полости начинается процесс регенерации, на органы пищеварительной системы накладывается дополнительная нагрузка. Проблемы проявляются в виде расстройства стула, диспепсических нарушений. Все осложнения, возникающие после операции, называются «постхолецистэктомическим синдромом».
Для купирования послеоперационной симптоматики, подбираются медицинские препараты. Они подразделяются на несколько групп:
- спазмолитики (Дротаверин, Но-шпа);
- антибиотики (Цефтриаксон, Стрептомицин);
- анальгетики (Бенциклан, Гиосцина бутилбромид );
- ферменты (Креон, Мезим);
- гепатопротекторы (Фосфоглив, Гепатосан);
- желчегонные (Аллохол, Одестон).
Уход за послеоперационной раной предотвратит возможные последствия ее нагноения. Необходимо промывать ее раз в день антисептическим раствором или мылом с теплой водой, затем делать перевязку с помощью чистой повязки. Через неделю можно принимать душ, предварительно закрыв рану полиэтиленовым пакетом. А вот от ванны, бассейна, сауны придется отказаться минимум на 30 дней.
Физическая активность после операции по удалению желчного пузыря должна присутствовать, но в пределах, рекомендованных врачом. Соблюдение предписаний не только сохранит здоровье, но и улучшит качество жизни больного. К таким советам относятся:
- поднятие тяжестей весом не более 3 кг;
- гимнастика для устранения болевых ощущений в течение 5-7 минут без напряжения;
- ежедневные прогулки 10-15 минут.
Можно ли вывести камни без операции?
Когда речь идет о желчнокаменной болезни и операционном ее лечении, то здесь подразумевают резекцию, то есть полное удаление желчного пузыря. К сожалению, без этого никак нельзя обойтись.
Объясняется это очень просто – в желчном пузыре находится желчь, которая оказывает агрессивное воздействие на окружающие мягкие ткани. И при его разрезе и извлекании камней она неизбежно попадает в брюшную полость. А это в свою очередь способствует развитию перитониту, который в течение короткого времени поражает все органы брюшины и может стать причиной гибели человека.
И если даже хирург будет очень аккуратен и сможет извлечь камни без проникновения желчи за пределы органа, человек не сможет дальше жить нормальной жизнью. Ему все равно потребуется еще одна операция, так как рана на желчном пузыре не сможет полностью затянуться и исчезнуть из-за агрессивного воздействия желчи, и орган просто начнет гнить.
Если бы современная медицина могла бы на время «выключить» желчный пузырь, вымыть из него все содержимое, в том числе и камни, зашить, дождаться полного заживления, а после «включить» его, то тогда можно было избавиться от болезни без удаления органа. Но, к сожалению, наши медики не могут творить такие чудеса, поэтому, как ни крути, а без резекции желчного пузыря никак не обойтись.
Не стоит бояться операции. После нее человек навсегда забудет о мучительной боли и будет всегда чувствовать себя прекрасно. Тем более, возможные осложнения болезни ему уже не будут угрожать, а послеоперационное восстановление длится всего 10-20 дней.
Единственный недостаток данного метода лечения желчнокаменной болезни заключается в необходимости постоянного соблюдения диеты. Однако те, кто придерживался ее раньше, без труда смогут делать это и после полного выздоровления.
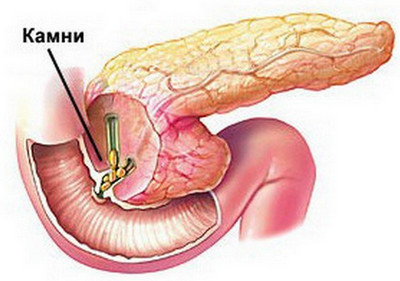
Камни в желчном пузыре— что это такое и почему они образовываются
Когда камни возникают в желчном пузыре, развивается желчекаменная болезнь. Обычно, такое состояния чаще всего развивается у взрослых женщин, в особенности у тех, у которых есть лишний вес.
Изначально возникновение коферментов возникает по причине нарушения метаболических процессов в организме, а также из-за возникшего гормонального сбоя. Также провоцировать развитие такого состояния может процесс застаивания желчи в желчном пузыре.
https://www.youtube.com/watch?v=qg_PnjdMJ0o
Что вызывает камни:
- наличие таких болезней, как печеночный цирроз, диабет, дискенезия желчных путей;
- во время беременности, матка начинает сильно давить на органы ЖКТ, при этом происходит затруднение оттока желчи;
- малоподвижный образ жизни также может провоцировать это состояние;
- существенное понижение веса;
- нарушение работы поджелудочной железы;
- неумеренное применение продуктов, в которых содержится много холестерина;
- неправильное питание;
- ожирение.
Лапароскопические операции на желчном пузыре – общие принципы
Термин “лапароскопия желчного пузыря” подразумевает проведение удаления этого органа методом лапароскопического доступа. Операции по удалению желчных камней с сохранением этого органа практически не проводятся, поскольку наличие многочисленных конкрементов подразумевает резекцию пузыря целиком, а для устранения единичных желчных камней используются иные методы (ударно-волновая литотрипсия, лазерное дробления или медикаментозное растворение), которые позволяют вывести камни естественным путем. Лапароскопической эта операция называется по виду доступа к оперируемому органу, при котором доступ в операционную зону производится с помощью лапароскопа – специального инструмента.
Для того, чтобы лучше представить себе отличие между лапаротомией и лапароскопией, разберем основные принципы проведения обеих операций:
- традиционное полостное вмешательство осуществляется посредством достаточно большого разреза передней стенки брюшины, через который хирург непосредственно видит оперируемый орган и удаляет его при помощи инструментов, которые он держит в руках. Сам термин «лапаротомия» состоит из двух частей: “лапар” (в переводе – живот) и “томия” (переводится как резать). Доступ к оперируемому органу через такой разрез называется лапаротомическим;
- лапароскопические операции выполняются с помощью особых инструментов: троакаров (манипуляторов) и лапароскопа. Сам лапароскоп по своей сути – это видеокамера со встроенным фонариком, которую вводят в брюшную полость посредством небольшого (около сантиметра) прокола в передней стенке брюшины. Изображение с лапароскопа выводится на экран, и врач контролирует ход вмешательства с его помощью, не имея непосредственного визуального контакта с оперируемым органом. Управление же хирургическими инструментами хирург осуществляет с помощью троакаров, которые представляют собой вводимые через такие же проколы полые трубки. Через эти полые отверстия инструмент доставляется к оперируемому органу, а специальные приспособления на этих манипуляторах позволяют врачу ими двигать. Другими словами, лапароскопия осуществляется с помощью трех трубок, через одну из которых вводится видеокамера, а через две другие – хирургический инструмент.
Состояние пациента после лапароскопии
Как правило, после термина «лапаротомия» или “лапароскопия” добавляется название проводимой операции или оперируемого органа. Поскольку в случае желчного пузыря речь идет о его удалении, говорят просто «лапароскопия желчного пузыря», опуская само слово «удаление».
Такой газовый наркоз выполняется через специальную трубку, посредством которой оперируемый пациент дышит с помощью аппаратуры ИВЛ. Если же применение эндотрахеального наркоза невозможно (к примеру, пациент страдает бронхиальной астмой), то возможно применение внутривенного типа общего наркоза, но и в данном случае использование ИВЛ является обязательным.
Противопоказания к холецистэктомии
Еще не так давно недостаточно совершенные хирургические методики приводили к тому, что список противопоказаний к проведению такого оперативного вмешательства был достаточно широк. Современное развитие хирургических техник позволяет значительно сузить перечень факторов, ограничивающих применение холецистэктомии для эффективного лечения желчнокаменной болезни.
Общие противопоказания к проведению холецистэктомии
Наличие такого рода противопоказаний свидетельствует о том, что подобное вмешательство просто опасно для здоровья и жизни пациента, и возможный вред от такой операции превосходит возможную пользу от её проведения. Наличие таких противопоказаний делает холецистэктомию нецелесообразной (как при лапароскопии, так и при традиционном вмешательстве).
Ниже мы приводим список противопоказаний общего характера, при наличии которых операцию не назначают:
- ярко выраженные патологии работы сердечно-сосудистой системы и органов дыхания;
- нарушенная коагуляция крови, которая не поддается даже временной медикаментозной коррекции;
- перитониты разной этиологии и природы;
- наличие в тканях стенок брюшной полости воспалительного процесса;
- поздние сроки беременности;
- вторая и третья степень ожирения.
Местные противопоказания
Как правило, наличие таких осложнений при должной квалификации и опыте медицинского персонала серьезного вреда здоровью пациента в случае продолжения вмешательства не наносит.
К местным специалисты относят следующие виды противопоказаний:
- если желчный пузырь располагается внутри печени;
- наличие значительного рубцевания в районе шейки желчного пузыря, а также в области связки печени и кишечника;
- желтуха;
- панкреатит в острой форме;
- наличие спайки в верхней части брюшины;
- злокачественные новообразования в желчном пузыре.

Некоторые виды относительных противопоказаний выявляются еще на стадии подготовки в оперативному вмешательству (например, разного рода операции в верхней части брюшной полости, наличие острой формы холецистита (если после приступа прошло больше двух суток), если возраст больного – более 70-ти лет и так далее). В таких случаях решение о целесообразности проведения холецистэктомии принимает хирург.
Удаленный желчный пузырь – это не приговор, и соблюдение правильной диеты и прочих врачебный рекомендации позволяет пациентам вернуться к полноценной активной жизни даже при удаленном органе. Сделаем мы нашу жизнь здоровой и активной или нет – все зависит только от нас самих. О том, что вредно злоупотреблять алкоголем, курить и есть жирную пищу – известно всем, но, только доведя свое состояние до критического, мы начинаем об этом задумываться. Подумайте о том, как Вы живете и что едите и – будьте здоровы!.