Какие бывают симптомы панкреонекроза поджелудочной железы?
Содержание:
Первая помощь
До приезда бригады скорой помощи при подозрении на острый панкреонекроз необходимо исключить прием пищи и жидкости. Для облегчения симптомов на область верхней половины живота рекомендуется положить лед. В наиболее тяжелых случаях панкреонекроза показана ингаляция увлажненного кислорода.
Для снятия спазмов и расширения сосудов больному дают 1-2 капли Нитроглицерина на кусочке сахара под язык. В качестве спазмолитических средств, которые расслабляют протоки поджелудочной железы и освобождают ее от застоя желчи и ферментов, можно также использовать 0,1%-й раствор атропина, 5%-й раствор эфедрина. Препараты при панкреонекрозе вводятся по 1 мл подкожно.
 Для снятия спазмов и расширения сосудов больному дают 1-2 капли Нитроглицерина на кусочке сахара под язык.
Для снятия спазмов и расширения сосудов больному дают 1-2 капли Нитроглицерина на кусочке сахара под язык.
При отсутствии улучшений рекомендуются инъекции 2%-го раствора папаверина или 2,4%-го раствора эуфиллина по 1 мл внутримышечно. Принимать в качестве обезболивающих какие-либо наркотические средства категорически запрещается.
Симптомы панкреонекроза
Развитие клинической картины панкреонекроза происходит поэтапно и проявляется он в виде:
- сильной боли в левой части подреберья, которая может отдаваться в сердце;
- сильной и частой рвоты, в состав которой в отдельных случаях могут входить прожилки крови;
- вздутия, передняя стенка брюшной полости напряжена;
- одышки даже в состоянии покоя;
- быстро развивающейся почечной недостаточности;
- синих и бурых пятен на теле в области боков;
- неестественного покраснения лица, которое с развитием болезни резко бледнеет.
Боли.
Метеоризм при панкреонекрозе
Наиболее ярким и первым серьезным признаком развития панкреонекроза выступает сильная боль слева под ребрами, которая нередко отдается на соседние области (спина, сердце, плечо, бок). Боль носит постоянный острый характер, но иногда может немного приглушаться при принятии лежачего положения с подбором ног к животу. Боль по своему виду может различаться у разных пациентов в зависимости от причины некроза и особенностей течения болезни, но большинство больных (около 45%) отмечают ее как очень сильной и практически нетерпимой.
Покраснение лица.
Панкреонекроз поджелудочной железы заболевание приводит к увеличению в крови больного человека веществ, увеличивающих снабжение головного мозга и головы кровью. Поэтому нередко появление болей сопровождается продолжительным сильным покраснением лица. Однако на следующей стадии развития болезни, с наступлением коллапса, сильное покраснение сменяется бледностью.
Рвота.
Сильный рвотный рефлекс является постоянным симптомом острого некроза. Больного рвет часто, но какого-либо облегчения это ему не приносит. В рвотной массе много желчи. Все это приводит к быстрой потере организмом необходимой жидкости и угрожает обезвоживанием.
Синие пятна на теле.
В результате развития заболевания поджелудочная железа все больше вырабатывает такое вещество, как эластаза, обладающая свойством разрушать стенки кровеносных сосудов. При ее сильном избытке она начинает попадать в кровь и, следовательно, приводит к кровотечениям в пищеварительной системе. Признаки кровотечений проявляются в виде синих пятен в области пупка, на боках, ягодицах.
Читайте так же, болит поджелудочная симптомы, лечение
Органные осложнения панкреонекроза
Некроз тканей поджелудочной железы без немедленного оказания неотложной помощи приводит к выходу большого количества ферментов в сосуды, вызывая их расширение. Из-за повышения проницаемости стенок ферменты попадают в межклеточные пространства. Железа отекает, появляются кровоизлияния в ее тканях и забрюшинной клетчатке, что ведет к необратимым процессам, среди которых самые ранние и распространенные:
- инфильтрат;
- геморрагический выпот;
- перитонит;
- забрюшинный абсцесс или флегмона.
Инфильтрат
Развитие парапанкреатического инфильтрата происходит не только в железе, но и в соседних органах. Поражаются:
- двенадцатиперстная кишка;
- желудок;
- селезенка.
Процесс может перейти на желчный пузырь, печень, вызвать изменения в нижних отделах кишечника. Происходит спаивание их между собой с участием экссудата, заполняющего верхнюю часть брюшной полости или все ее пространство. Формирование инфильтрата — это реакция иммунной системы организма на некротические ткани железы. Сам процесс является на этой стадии асептическим, инфекция отсутствует. Поэтому возможно:
- обратное развитие — рассасывание;
- формирование кист;
- гнойный вариант.
Присоединение инфекции приводит:
- к гнойному поражению поджелудочной железы;
- перитониту;
- абсцессу;
- флегмоне.
Это значительно ухудшает состояние и прогноз заболевания.
Отдифференцировать парапанкреатический инфильтрат и выставить диагноз без дополнительных методов исследования трудно. Это связано со скудными клиническими проявлениями из-за асептичности процесса:
- общее состояние не нарушается, никаких жалоб у пациента нет;
- температура нормальная, лишь иногда наблюдается субфебрилитет — повышение до 37–37,9 градусов Цельсия;
- в общем анализе крови, кроме нейтрофильного сдвига влево (не всегда), изменений нет.
Перитонит
Перитонит — воспаление серозного листка брюшной полости, приводящее к скоплению жидкости с большим содержанием ферментов. Частота этого осложнения — 60–70%. Проявляется яркой клинической картиной острого живота. Появляются:
- приступообразная боль высокой интенсивности, без четко выраженной локализации, иногда определяются в левом подреберье и эпигастрии;
- признаки острого живота: напряжение передней брюшной стенки и все положительные симптомы воспаления;
- выраженная интоксикация: фебрилитет до 40 и выше, тахикардия, падение артериального давления, тошнота, рвота, метеоризм;
- психоз;
- коллапс — резкое снижение АД и падение сердечной деятельности.
В анализах:
- общий анализ крови – лейкоцитоз и высокая СОЭ;
- биохимические — диастаза мочи и крови превышает норму.
Геморрагический выпот
Клинически это напоминает острый живот, но все признаки его выражены максимально. Внезапно развивается:
- гипертермия — температура достигает 41–42 градусов Цельсия;
- сильнейший озноб и нарушение сознания;
- заторможенность или возбуждение;
- учащенное сердцебиение, нестабильность АД;
- одышка;
- кинжальная боль — интенсивные непереносимые приступы острой боли в животе, в основном, в левом подреберье;
- тошнота, многократная рвота;
- понос и метеоризм.
Флегмона
Забрюшинная флегмона — воспаление жировой клетчатки без четких границ, возникающее остро. Патогенная микрофлора с током крови или лимфы проникает в клетчатку из гнойного очага инфекции либо в процессе проведения операции. Клинические симптомы дают возможность предположить развитие осложнения:
- фебрильная температура (38–38,5 градусов Цельсия и выше);
- боль в поясничной области — пульсирующего или тянущего характера с иррадиацией в полость живота при вовлечении в патологический процесс других органов;
- усиление боли при движениях или перемене положения тела.
Помимо перечисленных органных поражений панкреонекроза, часто развиваются:
- свищи;
- тромбозы глубоких вен с нарушением функций органов малого таза;
- стриктуры гепатобилиарной зоны;
- желудочно-кишечное кровотечение;
- язвы желудка и кишечника;
- ферментная недостаточность.
Классификация панкреонекроза
Классификация составлена с учетом:
- стадий некроза;
- площади пораженных тканей железы;
- возникающих осложнений.
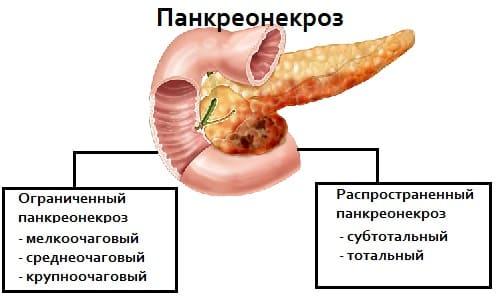
Распространенность патологического процесса в железе различна. Встречается несколько типов:
- локальный (мелкоочаговый) — захватывает одну анатомическую часть поджелудочной железы (головку, тело или хвост);
- среднеочаговый;
- крупноочаговый;
- тотальный (диффузный) тип — развивается во всех структурах; затрагиваются ткани, сосуды, крупные секреторные протоки.
Классификация по глубине поражения:
- Поверхностный панкреонекроз локализуется в верхних слоях ткани железы. При избыточном количестве ферментов происходит разрыв протоков, их содержимое заполняет пространство между капсулой и самим органом. В этих местах развивается некроз.
- Глубокий — вызывает полную дистрофию и омертвление тканей.
По характеру течения выделяют несколько видов панкреонекроза:
- Абортивный — характеризуется интерстициальным отеком на месте разрушенных клеток, со временем развиваются воспалительный процесс и гипертермия. Выздоровление происходит спонтанно или после лекарственной терапии.
- Прогрессирующий — активные ферменты агрессивно действуют на ткань, вызывая самопереваривание (аутолиз). В организме последовательно происходят тяжелые изменения: нарушение гемодинамики, развитие панкреатогенного шока, функциональной недостаточности паренхиматозных органов, постнекротических и гнойных осложнений.
- Регрессирующий — около 50% скопившегося поджелудочного сока рассасывается на протяжении месяца самопроизвольно, остальная жидкость участвует в образовании псевдокист. Со временем происходит их обратное развитие и деформация прилегающих к железе органов – желчного пузыря, луковицы двенадцатиперстной кишки, желудка.
- Рецидивирующий панкреонекроз со временем возникает у мужчин, злоупотребляющих алкоголем. На фоне хронического процесса в тканях поджелудочной железы развиваются поликистозные, склеротические изменения, формируется рубцовый стеноз панкреатического протока.
- Молниеносный — симптомы нарастают на протяжении нескольких часов: из-за тяжелых нарушений в сосудах поджелудочной железы развивается токсемия (отравление токсинами), из-за обилия нервных окончаний в паренхиме – болевой шок. В 85% случаев прогноз — неблагоприятный.
По наличию инфекционного процесса панкреонекроз может подразделяться на 2 группы:
- стерильный (асептический);
- инфицированный.
Установление имеющейся инфекции очень важно при выборе тактики лечения. При стерильном панкреонекрозе в некротизированных тканях инфекция отсутствует
Это дает возможность избежать осложнений в процессе лечения. Выделяют 3 его вида:
При стерильном панкреонекрозе в некротизированных тканях инфекция отсутствует. Это дает возможность избежать осложнений в процессе лечения. Выделяют 3 его вида:
- геморрагический панкреонекроз — развивается в течение нескольких часов, причиной смерти являются острые массивные кровопотери;
- жировой — его развитие происходит в течение 5 суток, выживаемость выше;
- смешанный, или деструктивный — самая распространенная форма, происходит гибель паренхимы, жировой и соединительной тканей.
Любой из них развивается в результате некротического воспалительного процесса: его итогом является омертвение клеток и безвозвратная потеря части или всего органа. Изменениям подвержены ткани самой поджелудочной железы, окружающая жировая клетчатка, близлежащие органы.
Механизм развития
О начале развития болезни можно говорить еще до того, как будут обнаружены первые симптомы. В основе механизма развития панкреонекроза лежит сбой в работе локальных защитных механизмов поджелудочной железы.
Дальнейшее прогрессирование заболевание проходит в 3 этапа:
- Этап токсемии. После того как провоцирующий фактор оказал свое влияние на поджелудочную железу, происходит усиление внешней секреции органа и перерастяжение протоков железы, в результате чего наблюдается повышение давления и запуск процесса некроза тканей органа. Т. е. орган переваривает сам себя. В случае с активизацией липазы происходит некроз жировых клеток, такая клинико-анатомическая форма развития панкреонекроза называется жировой. А если же происходит активизация эластазы, начинается разрушение сосудов, в таком случае принято говорить о геморрагической форме. В обоих случаях не избежать возникновения полиорганной недостаточности, то есть поражения всех жизненно важных органов — сердца, печени, почек, головного мозга.
- После того как заболевание начало свое развитие, наступает этап абсцесса. На этом этапе образуется воспалительный процесс в железе, который впоследствии распространяется и на другие органы с последующим образованием гнойных полостей.
- Для увеличения шансов на благоприятный исход необходимо избежать развития третьей фазы развития панкреонекроза — образования гнойных очагов. Если заболевание достигло этой стадии, даже самое современное и профессиональное лечение не дает никаких гарантий.
Каковы степени тяжести течения острого панкреатита? Как их определить?
| Сразу при поступлении | ||
| Возраст | Старше 55 лет | |
| Уровень глюкозы в крови | Более 11,1 ммоль/л | |
| Уровень лейкоцитов в крови | Более 16 000 в мм3 | |
| Уровень лактатдегидрогеназы (ЛДГ) в крови | Более 350 МЕ/л | |
| Уровень аспартатаминотрансферазы (АСТ) в крови | Более 250 МЕ/л | |
| Спустя 48 часов | ||
| Гематокрит (отношение объема эритроцитов к общему объему крови) | Менее 10% | |
| Уровень кальция в плазме крови | Менее 2 ммоль/л | |
| Метаболический ацидоз (закисление крови) | ||
| Уровень азота мочевины в крови | Увеличение на 1,8 ммоль/л по сравнению с уровнем, который был при поступлении | |
| Парциальное давление кислорода в крови | Менее 60 мм. рт. ст. | |
| Задержка лишней жидкости в организме | Более 6 л | |
Трактовка результатов
Стадии болезни
Болезнь проходит в своем развитии несколько стадий:
- Первая — токсемия: в тканях поджелудочной железы начинают свое развитие и размножение патогенные микроорганизмы, проникающие из кишечника. Их резкое увеличение ведет к еще большему отравлению продуктами жизнедеятельности этих бактерий, что проявляется выраженными симптомами интоксикации. Продолжительность стадии — около недели.
- На второй стадии образуются абсцессы в самой железе либо тканях окружающих органов.
- Третья стадия характеризуется образованием гнойников (флегмоны) в жировой ткани и забрюшинной клетчатке.
Панкреонекроз — тяжелейшее состояние, поэтому при нарушении самочувствия и появлении болей в животе должен обязательно проконсультировать врач, выбрать правильную тактику лечения, учитывая самочувствие пациента. При острых болях и диспепсии необходимо вызвать скорую помощь, чтобы не пропустить опасную патологию. Больного госпитализируют в хирургическое или реанимационное отделение, где проводятся неотложные мероприятия, направленные на то, чтобы:
- подавить процессы самопереваривания в поджелудочной железе;
- купировать болевой симптом;
- ликвидировать токсемию;
- предупредить развитие гнойно-септических осложнений.
При необходимости, проводится операция, удаляется некротический очаг. Частичную резекцию, если процесс очаговый, или полное удаление поджелудочной железы необходимо сделать при выявлении инфицирования. Прогноз в 50% случаев — неблагоприятный. Причины смерти:
- острая почечно-печеночная недостаточность;
- дыхательная;
- сердечно-сосудистая.
Они развиваются под воздействием выраженной интоксикации, обусловленной гнойным перитонитом.
В 60% случаев развивается сахарный диабет как осложнение панкреонекроза. Эти состояния взаимосвязаны: если пациент-диабетик и не соблюдает диету, повторный приступ панкреатита у него вызовет острые некротические изменения в поджелудочной железе.
Чем раньше и активнее удалось начать лечение, тем выше шансы на спасение больного.
Список литературы
- Бондарчук О.И., Кадощук Т.А. Лапароскопическое дренирование брюшной полости при панкреонекрозе. В материалах IX конференции хирургов-гепатологов России и стран СНГ, Санкт-Петербург. Анналы хирургической гепатологии. 2002г. № 1 стр. 187–188.
- Брехов Е.И., Миронов А.С. Современные технологии в диагностике и лечении панкреонекроза. В материалах юбилейной конференции, посвященной 10-летию деятельности Общества эндоскопических хирургов России «Обеспечение безопасности эндохирургических операций». Эндоскопическая хирургия 2006 г. № 1 стр. 24.
- Циммерман Я. С. Очерки клинической гастроэнтерологии. Пермь: Изд-во Пермского ун-та, 1992 г. стр. 336.
Симптомы некроза поджелудочной железы
Признаки этого заболевания могут проявиться спустя несколько часов иди дней после того, как отмечалось влияние факторов, провоцирующих болезнь.
https://youtube.com/watch?v=9gTeQKoqLTs
Основной признак – боли, проявляющиеся в левом подреберье. Также болевые ощущения могут отдавать в бока, спину, ощущаться под ложечкой. Боль является постоянной, достаточно интенсивной или умеренной. Она может быть опоясывающей, отдавать в плечо, лопатку, поэтому у человека может создаться впечатление, что развивается сердечный приступ. Боль становится сильнее после того, как больной поест. При этом может проявиться тошнота и многоразовая рвота. Панкреонекроз без боли невозможен.
Также вероятны следующие симптом панкреонекроза:
- покраснение кожи, так как из-за повреждения поджелудочной железы в кровь попадают вещества расширяющие сосуды;
- метеоризм – следствие гниения и брожения в кишечнике;
- синюшные или багровые пятна на животе, ягодицах боках – так называемый симптом Грея-Тернера;
- кровотечения желудочно-кишечные – следствие разрушающего влияния ферментов на стенки сосудов;
- повышение температуры;
- напряженность передней брюшной стенки, болезненность при ее пальпации;
- сухость слизистых, кожи, жажда – следствие обезвоживания;
- понижение кровяного давления;
- спутанность сознания, бред.
Болезнь, как правило, начинается остро, и чаще всего первые ее признаки больные связывают с чрезмерным приемом алкоголя и существенным нарушением диеты. Медики свидетельствуют, что большая часть таких пациентов поступают в больницы еще в состоянии опьянения, что подтверждает стремительное развитие патологических изменений в железе.
После того, как появляется боль, спустя некоторое время больного начинает беспокоить рвота. Ее сложно укротить, и она не приносит облегчения. В рвотных массах присутствуют сгустки крови, желчь. Из-за постоянной рвоты развивается обезвоживание, что ведет к сухости кожи, обложенности языка. Постепенно замедляется диурез. Отмечается метеоризм, задержка стула и газов. Эти симптомы сопровождает лихорадка.
Вследствие колебания показателей глюкозы, токсемии и гиперферментемии поражается головной мозг и развивается энцефалопатия. Если воспалительный процесс прогрессирует, поджелудочная существенно увеличивается в размерах. В брюшной полости формируется инфильтрат. Такое состояние является опасным для жизни пациента.
Панкреонекроз поджелудочной железы имеет настолько очевидную клиническую картину, что трудно спутать симптомы заболевания с какой-либо другой патологией.
Симптомы панкреонекроза
Заболевание начинается остро, чаще через короткое время после погрешностей в диете, симптомы нарастают быстро. Все симптомы могут быть объединены в синдромы:
- Абдоминальный (печеночно-поджелудочный) – интенсивная боль в верхней половине живота, носит опоясывающий характер, положительные симптомы Мейо-Робсона (боль при пальпации в левом фланке), Воскресенского (отсутствие пульсации аорты при пальпаторном исследовании), Керте (ригидность мышц в эпигастрии), перитонит, тошнота, многократная рвота, сухость во рту.
- Панкреатокардиоваскулярный – кожные покровы лица ярко гиперемированы, обширные пятна цианоза на брюшной стенке (симптом Мондора), одышка в покое, тахикардия, гипертензия сменяется гипотонией.
- Панкреаторенальный – появляются и нарастают признаки почечной недостаточности, олигурия переходи в анурию.
- Панкреатоцеребральный – эйфория, беспокойное поведение.
Течение панкреонекроза всегда тяжелое. В нем можно выделить две последовательные фазы:
1-я фаза – циркуляция панкреатических ферментов в крови, их токсическое действие на разные органы и гемодинамики (длится 5-9 дней). Симптомы прогрессируют, тяжело поддаются коррекции даже многокомпонентной интенсивной терапией.
2-я фаза – постнекротические и гнойные осложнения (начинается после 10-12 дней). Происходит эндогенное инфицирование очагов некроза, на первый план выходят симптому гнойной интоксикации. Это проявляется усилением болевого синдрома, нарастанием тахикардии, появлением гипертермии. Могут появиться такие осложнения, как эрозивные кровотечения, внутренние свищи, забрюшинная флегмона.
Клинические признаки
Симптомы панкреонекроза легко отличаются от клинических признаков других заболеваний. Проявления данной патологии, в первую очередь, характеризуются резкими болезненными ощущениями в области левой верхней части желудочно-кишечного тракта. Болевой синдром также распространяется на поясничную область или паховую зону. Пациенту затруднительно самостоятельно установить расположение болевого очага, чаще боль характеризуется как опоясывающая.
Выраженность болезненных ощущений зависит от стадии развития заболевания. Чем серьезнее стадия патологии, тем менее выражены клинические признака заболевания. Специалисты объясняют это отмиранием нервных окончаний пораженного органа.
По этой причине ослабление симптоматики является негативным признаком. При уменьшении болезненных ощущений требуется незамедлительное лечение. Для устранения болевого синдрома на первоначальном этапе развития патологии нужно принять на кровати позу на боку, слегка согнув нижние конечности в области коленей.
Классификация панкреонекроза
Еще одним клиническим признаком развивающегося панкреонекроза и воспалительного процесса в поджелудочной считается тошнота и рвотные позывы. Симптоматика не зависит от количества и типа принимаемой пищи. Больные жалуются на постоянную рвоту. На второй и последующих стадиях развития патологии в рвотных массах отмечаются примеси крови и желчи. Даже при отсутствии пищи в желудочно-кишечном тракте при рвоте будет выделяться желчь с кровью, что является признаком развития геморрагического типа панкреонекроза и разрушения сосудов.
После рвоты начинается обезвоживание. Кожный покров становится чрезвычайно сухим, в ротовой полости образуется налет, пациенты жалуются на сухость во рту. Уменьшается количество выделяемой урины. Моча принимает темно-желтый оттенок. Больной постоянно хочет пить, однако утолить жажду не получается из-за постоянных рвотных приступов.
Нарушение функциональности работы желудка и пищевода считается еще одним клиническим проявлением панкреонекроза. Из-за сбоев в работе поджелудочной страдает функционирование всей пищеварительной системы. Развиваются такие симптомы, как чувство вздутия живота, сопровождающееся застоем каловых масс.
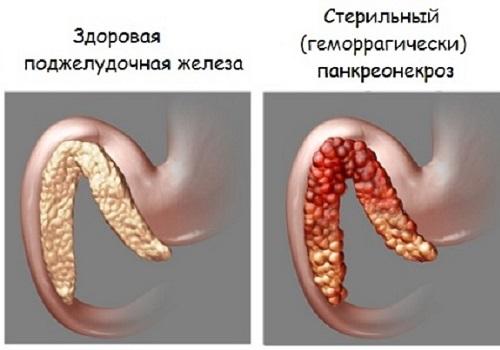
Стерильный панкреонекроз
По мере прогрессирования заболевания развиваются клинические признаки интоксикации:
- Повышение температуры (от 38 градусов по Цельсию).
- Значительно учащается сердечный ритм, наблюдаются сбои в системе дыхания.
- У пациента развивается одышка.
- Отмечается пониженный уровень артериального давления.
- Развивается чувство общей слабости, костные ткани начинает «ломить».
На фоне распространения токсичных для организма веществ в области головного мозга начинается развитие энцефалопатии. Клиническими признаками патологического процесса является заторможенность, потеря ориентации в пространстве, сознание больного становится спутанным. Наиболее серьезным последствием проникновения токсинов в головной мозг считается кома.
Клиническим признаком активно развивающегося панкреонекроза также является изменение оттенка кожных покровов. На начальных этапах прогрессирования кровеносные сосуды больного расширяются, что приводит к покраснению кожи. По мере развития интоксикации организма кожа бледнеет, далее ее цвет становится желтоватым. В некоторых случаях у пациента отмечались кровоизлияния под кожей, появлялись фиолетовые пятна, изначально в области органов желудочно-кишечного тракта, постепенно распространяясь на другие участки тела. Вне зависимости от проводимых терапевтических процедур этап токсемии наблюдается на протяжении 4 дней с постепенно увеличивающимися клиническими признаками.
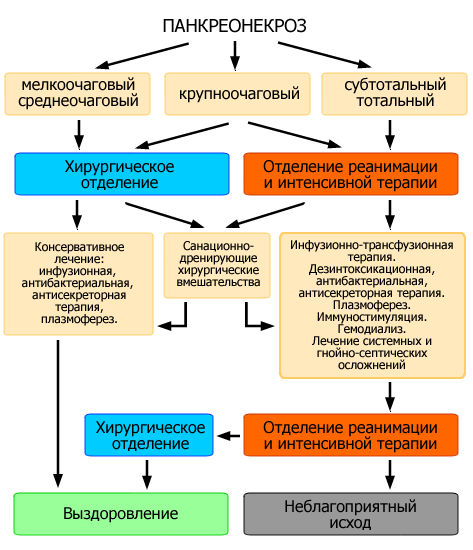
Виды панкреонекроза
На этапе формирования гнойных очагов в пораженном организме, которые объясняются отмиранием тканей поджелудочной, возникают нарушения в работе всей системы пищеварения и других жизненно важных органов. Кроме общих клинических признаков активно развивающейся патологии, имеется риск возникновения осложнений, наиболее опасными для здоровья пациента считают следующие:
- внутренние кровоизлияния;
- недостаточность ферментного типа;
- абсцесс, сформировавшийся в области желудочно-кишечного тракта;
- в кровеносных сосудах начинают появляться тромбы;
- имеется риск развития болевого шока.
Любое из осложнений значительно увеличивает риски летального исхода.
Диета при панкреонекрозе
В острую стадию рекомендовано воздержаться от приема пищи. При выздоровлении необходимо придерживаться диеты № 5б по Певзнеру, которая разрешает включить в рацион следующие продукты: сухари и хлеб вчерашней выпечки, постные протертые супы, овощи (картофель, морковь, кабачки, цветная капуста, свекла, тыква), нежирные сорта рыбы и мяса, белковые омлеты на пару, крупы (овсянка, гречка, рис), сваренные на воде, отварные макароны, сливочное масло до 30 г в сутки, растительные масла до 15 г в сутки, отвар шиповника, некрепкий час, разбавленные фруктовые (неконсервированные) соки без сахара.

Категорически запрещено употребление алкоголя, шоколада, кофе, винограда, инжира, бананов, газированных напитков, свежего хлеба, любых бульонов для приготовления еды, сдобного и слоеного теста, молочных каш и супов, копченых, консервированных и маринованных продуктов, жирного мяса и колбас, пряностей, субпродуктов, цельных яиц.
Методика лечения острого панкреатита
Лечение панкреатита зависит от степени тяжести заболевания. Острый панкреатит тяжёлый и опасный недуг, поэтому предполагается помещение больного в клинику для оказания неотложной помощи. С целью точного установления диагноза проводятся лабораторные исследования, ультразвуковая диагностика, компьютерная томография, МРТ и другие мероприятия. Больному назначается постельный режим, холод на эпигастральную область и голодная диета.
В эти дни основной задачей становится обеспечение «покоя» поджелудочной железе. При остром панкреатите применяют, в зависимости от тяжести состояния пациента, консервативный либо хирургический метод лечения.
Медикаментозная терапия и ее особенности
Обязательно назначаются лекарства для снятия интоксикации. Вводится изотонический раствор натрия хлорида или растворы, имитирующие состав внутриклеточной жидкости – Трисоль, Хлосоль и другие.
Для угнетения воспалительного процесса и бактериальной микрофлоры применяют антибиотики – Цефтриаксон, Пефлоксоцин, Метронидазол и другие.
Для понижения секреции железы назначают антацидные медикаменты – Ренни, Смекта, Алмагель и другие.
Для снижения вырабоки соляной кислоты назначают блокаторы гистамина – Ранитидин, Фамотидин и др.
Для снижения уровня кислотности желудка назначаются Омепразол, Рабепразол.
Для подавления активности ферментов поджелудочной назначают блокаторы ферментов – Гордокс, Контрипал.
При тяжелом течении заболевания назначают цитостатические препараты – Фторурацил для снижения токсического воздействия на поджелудочную железу.
Консервативное лечение
Сущность оказания помощи сводится к снижению функциональной нагрузки на орган и ускорению восстановления структуры. Используются:
- Голод. В течение 3-5 дней пациенты находятся на полном парентеральном питании.
- Локальная гипотермия. На область поджелудочной железы накладывается холод (грелка или пакет со льдом).
- Зондирование желудка с непрерывным отсасыванием содержимого и промыванием раствором соды.
- Анальгетики. В зависимости от выраженности болевого синдрома могут использоваться наркотические (например, Тримеперидин 3% 1 мл 4 раза в сутки, подкожно) или ненаркотические анальгетики (Баралгин 0,1 по 5 раз в день).
- Антиферментные препараты. Хорошо себя показал Гордокс. Суточная доза – около 300 000 МЕ.
- Блокаторы секреторной функции поджелудочной железы. Используются препараты гормона-соматостатина или его аналоги (сандостатин) в дозе 0,2 3 раза в день.
- Ингибиторы китокинеза (петоксифиллин 2% 5 мл внутривенно 2 раза в день)
- Ингибиторы протонной помпы – рекомендованы для снижения секреторной активности желудка. Может быть назначен омепразол по 2 таблетки в сутки.
- Спазмолитики (платифиллин 0,2% 2 мл – 1 раз в день).
- Антигипоксанты – при выраженной интоксикации. В хирургических больницах назначаются мексибел или эмоксипин.
- Антигистаминные средства – для повышения проницаемости сосудов и ускорения регенерации тканей. Наиболее популярны: димедрол, супрастин, пипольфен. Дозировка для всех: 50 мг 3 раза в сутки.
- Восстановление объёма циркулирующей крови. При нарушении гемодинамики (падение АД, тахикардия) внутривенно вводятся инфузионные растворы из расчёта 40 мл на каждый килограмм массы тела.
- Наличие шока или выраженного воспалительного процесса обуславливает назначение гормональных средств (Преднизолон, дексометазон).
- Антибиотики. Необходимы для профилактики инфекционных осложнений или лечения существующих (Ципрофлоксацин 0,5 2 раза в день).
Длительность консервативного этапа – от 5 до 7 дней. При отсутствии положительной динамики или ухудшения состояния больному показано хирургическое вмешательство.
Хирургия
В тяжёлых случаях, когда консервативная терапия не приносит желаемых результатов, предпринимается хирургическое вмешательство. В очень тяжёлых случаях пациента помещают в реанимационное отделение. Применение методов хирургического вмешательства направлено на уточнение диагноза, детальное изучение патологии при непосредственном обследовании поджелудочной железы и проведение неотложных мероприятий по спасению жизни пациента:
- Перитонеальный лаваж – промывание брюшной полости через специальные дренажные трубки
- Некрэктомия – удаление разрушенной ткани поджелудочной железы.
Лечение при панкреатите продолжительное, требует терпения пациента и чёткого исполнения рекомендаций и предписаний лечащего врача. Самолечение недопустимо.