Печеночно-клеточная недостаточность: причины, симптомы, методы лечения и профилактики
Содержание:
Основные принципы питания при патологиях печени
Многие считают, что перечень разрешенных продуктов при этих заболеваниях должен быть значительно ограничен. В действительности это не так. Рацион людей страдающих патологиями печени достаточно широкий. Грамотно подобранная диета помогает предупредить излишнюю нагрузку на больной орган, при этом снабжая организм необходимыми веществами.
Диета при заболевании печени должна стимулировать восстановительные процессы в пораженных тканях, способствовать нормальному функционированию печени и регулировать обменные процессы во всем организме.
- Основными требованиями к пище являются легкоусвояемость, питательность, хорошие вкусовые качества, поскольку при печеночных болезнях аппетит, как правило, значительно снижен.
- В рационе должны быть продукты с высоким содержанием растительной клетчатки, белка, минералов, витаминов.
- Строгое ограничение касается жиров, в частности – животного происхождения.
- Также следует отказаться от продуктов, стимулирующих выделение желудочного сока.
Таким требованиям соответствует лечебная диета номер 5.
Печеночная недостаточность при беременности – HELLP-синдром
Синдром с кричащим названием Hellp – это редчайшая патология, возникающая преимущественно в 3 триместре. Она характеризуется очень быстрым нарастанием симптоматики. При тяжелом течении может погубить не только ребенка, но и женщину. Наименование она получила по основным признакам:
- h – гемолиз;
- el – активация печеночных ферментных веществ;
- lp – тромбоцитопения.
Сохранить беременность с HELLP-патологией практически нереально. При выявлении проводится немедленное кесарево сечение, независимо от срока. Промедление практически всегда завершается гибелью роженицы и ребенка. Заметить начальные симптомы синдрома очень сложно, так как они маскируются под стандартные признаки беременности.
Печеночная недостаточность – что это
Справочно. Печеночная недостаточность – это совокупность различных нарушений гепатоцитарных функций, проявляющаяся неспособностью печени к адекватному поддержанию обменных процессов и обеспечения постоянства внутренней среды организма.
На начальных этапах заболевания возможно поддержание нормального функционирования печени за счет максимальной активизации ее компенсаторных возможностей. Однако, прогрессирование заболевания сопровождается быстрым истощением потенциальных возможностей печени.
Острая печеночная недостаточность – это тяжелое нарушение печеночной функции, которое развивается менее чем за восемь недель и сопровождается развитием тяжелой коагулопатии (нарушения свертываемости крови), желтухи и печеночной энцефалопатии.
Хронической печеночной недостаточностью называют патологические состояния, сопровождающиеся прогрессирующим поражением печеночных тканей, разрушением гепатоцитарных клеток и нарушением печеночных функций в течение более шести месяцев.
Печеночную недостаточность, развивающуюся в течение от восьми до двадцати четырех недель, называют подострой.
Справочно. В случае, если симптомы печеночных недостаточностей развиваются в течение семи суток от момента появления желтушности кожи, выставляется диагноз молниеносной (фульминантной или сверхострой) ПН.
Код печеночной недостаточности по МКБ10 зависит от типа заболевания:
- алкогольную острую и хроническую печеночную недостаточность классифицируют как К70.4;
- неклассифицируемую ПН нумеруют как К72;
- острую и подострую ПН как К72.0;
- ПН с печеночным некрозом, развившиеся вследствие токсического поражения печени, классифицируют как К71.1;
- хроническую печеночную недостаточность – как К72.1;
- неуточненные печеночные недостаточности – как К72.9;
- поражение печеночных тканей у беременных, а также у женщин в послеродовом периоде – как О26.6.
Внимание. Следует отметить, что само определение «острая или хроническая печеночная недостаточность» имеет достаточно широкую трактовку
Данный диагноз не имеет четких, стандартных критериев диагностики как, например, сердечно-сосудистая, дыхательная или почечная недостаточность.
В связи с этим, диагноз острых печеночных недостаточностей может выставляться как на основании только отклонений в биохимических анализах и показателях коагулограммы (в таком случае клиническая симптоматика заболевания может быть выражена слабо), так и на основании яркой клинической картины болезни.
Однако в обоих случаях, основой патогенеза заболевания будет уменьшение массы нормально функционирующих гепатоцитов.
Выраженность клинической симптоматики, скорость прогрессирования заболевания и прогноз зависят от выраженности некроза гепатоцитов. Развитие ПН сопровождается нарушением:
- белкового обмена;
- белоксинтетической функции печени;
- свертывания крови;
- процесса дезинтоксикации, обезвреживания экзогенных токсинов и продуктов белкового обмена;
- синтезирования таких веществ как холин, глутатион, таурин и т.д.;
- билирубинового обмена;
- осуществления таких реакций как дезаминирование, трансаминирование, декарбоксилирование белков и аминокислот;
- регулирования печенью метаболических процессов и т.д.
Вследствие этого, острая и хроническая печеночная недостаточность проявляется возникновением выраженной гипопротеинемии, гипоальбуминемии, гипоглобулинемии, гипофибриногенемии, гипотромбинемии, гипокоагуляции и гиперферментемии.
Указанные нарушения при печеночной недостаточности клинически проявляются развитием желтухи, выраженной слабостью и сонливостью, отвращением к пище, тошнотой и рвотой, геморрагической сыпью и кровотечениями, отеками и асцитом, тремором конечностей или судорожными приступами, неврологическими нарушениями и т.д.
Диета и режим дня
Для начала стоит уточнить, что при невозможности принятия пищи — постоянная рвота, тошнота — внутривенно вводятся питательные растворы, что и составляет основной “рацион” больного в течение нескольких дней, пока врачи не стабилизируют состояние.
Основная цель диеты — обеспечить поступление необходимых минералов, витаминов, сохранить оптимальный водно-солевой баланс и снизить количество аммиака, выделяемого бактериями.
Для этого существует специальная диета, называемая “печеночной”. Стоит отметить, что не стоит самовольно менять питание при подобных недугах — лечащий врач подскажет вам, что нужно кушать в вашем, индивидуальном, случае.
На картинке указаны рекомендованные и нежелательные продукты для употребления при болезнях печени и желудочно-кишечного тракта.
Для начала рекомендуется сократить употребление белка до 40 гр в день (при норме на здорового человека от 120 гр при расчете 2,5 гр белка на килограмм живой массы). Заметьте, в расчет берется переваримый белок, а его количество варьируется в разных белковых продуктах. Некоторые больные спокойно себя чувствуют при повышении количества белка до 60-80 гр в день. Помните, длительный дефицит белка чреват нарушением обмена веществ, кроветворения, функциональности мышц, поэтому врач будет постепенно доводить его до нормы. Белок нужно вводить постепенно, начиная с растительного белка и со временем, при отсутствии отрицательной реакции, давать мясо и мясопродукты.
Желательно употреблять продукты, полезные для печени. О них мы расскажем вам в другой статье.
Необходимо обеспечивать максимальное поступление всех незаменимых аминокислот для ускорения регенерации печени. Аминокислоты — это строительный материал, из которого
Включите в рацион отруби и каши — они помогут очищению кишечника.
Для ослабления интоксикации нужно принимать лактулозу, которая снижает усвоение азота бактериями кишечника.
Причины
Существует много причин, по которым возникает сбой в работе печени. Часто заболевание провоцируют один или несколько из таких факторов:
- вирусные гепатиты;
- инфекционные заболевания, спровоцированные поражением внутренних органов паразитами;
- алкогольные и другие токсические поражения печени;
- заболевания эндокринной системы;
- туберкулез, сифилис и другие острые инфекционные болезни;
- дистрофические изменения печени, образование опухолей;
- хронические заболевания органов пищеварительной системы.
Некоторые причины, способные спровоцировать заболевание, связаны с образом жизни человека. Сами по себе они не могут развить патологию органа, но в совокупности с другими факторами – вполне. К ним относятся:
- вредные привычки;
- неправильное питание: употребление жирной, жареной, острой, другой вредной пищи;
- отсутствие режима питания, частые переедания;
- голодание, соблюдение монодиет;
- стрессы, тяжелые нервные потрясения.
 За последние годы медики доказали связь между хроническим стрессом и заболеваниями ЖКТ, в том числе печени, которые могут спровоцировать печеночную недостаточность
За последние годы медики доказали связь между хроническим стрессом и заболеваниями ЖКТ, в том числе печени, которые могут спровоцировать печеночную недостаточность
Виды и формы печеночной недостаточности
Классификация печеночной недостаточности подразделяет ее виды на две ветви: острая и хроническая.Отличия их заключается в протяженности во времени и степени выраженности симптомов. Стоит подробнее остановиться на их описании.
Острая печеночная недостаточность
При острой печеночной недостаточности компрессионная стадия отсутствует или очень коротка. Симптоматика ярко выражена. Время развития — от нескольких суток до нескольких недель, без лечения довольно быстро приводит к коме и смерти.
Существует близкое к острому, более быстрое течение болезни — фульминантная (молниеносная) печеночная недостаточность. При подобном развитии событий отказ печени наступает за 6-10 часов. Причины таких явлений — интоксикация ядами, лекарственными веществами, инсектицидами, пестицидами и др.
В зависимости от типа и местоположения нарушений выделяют несколько ее форм:
- Печеночно-клеточная (эндогенная) — характеризуется массовым очаговым поражением гепатоцитов, вызванным сильным токсическим воздействием (например, ядов, лекарств и т.п.), острыми гепатитами.Э
- кзогенная — провоцируется дефицитом питание в результате патологий кровоснабжения. Нарушение кровообращения в печени или патологии венах, несущих к ней кровь, часто возникает при циррозах. Кровь циркулирует, минуя печень, отравляя все органы и системы организма.
- Смешанная — сочетает в себе обе вышеописанные формы и их симптомы, характерна для хронических и системных заболеваний печени.
Течение заболевания всегда тяжелое. Чаще всего острая недостаточность вызвана попаданием в организм большой дозы ядовитого вещества. Прием сильнодействующих препаратов, особенно в комбинации с алкоголем, после операций в брюшной полости или при гепатитах типа А, В, С, D, E, F также может стимулировать развитие заболевания.
Хроническая печеночная недостаточность
Хроническая печеночная недостаточность развивается медленно, на фоне постоянного поступления гепатотоксических факторов. Симптомы могут быть незаметны вовсе или проявиться лишь на последних стадиях, по прошествии длительного времени (от 2х месяцев до 6-10 лет)
Изначально может проявляться признаками нарушения обмена веществ, желчекаменной болезнью, расстройствами желудка, которые врачи не связывают с печеночной недостаточностью.
Причинами хронической печеночной недостаточности могут быть алкоголизм, гепатиты типа B и C, раковые опухоли печени, сахарный диабет и другие расстройства эндокринной системы, аутоиммунные заболевания
Формы хронической недостаточности идентичны с формами острой. Процессы, угнетающие деятельность печени на протяжении нескольких лет, гораздо тяжелее поддаются коррекции и лечебным процедурам. Самой распространенной формой является цирроз печени, проявляющийся на фоне алкоголизма. Ежедневная интоксикация этанолом приводит к медленному некрозу функциональных тканей, которые не могут восстановиться, и их замещению
Почему же хроническую печеночную недостаточность так трудно диагностировать? Все из-за чрезвычайной живучести этой примечательной железы. Печень успевает компенсировать полученные повреждения, но часть токсичных веществ в течение длительного времени циркулирует по организму, ухудшая общее состояние организма и вызывая осложнения заболеваний, которые в иных условиях не смогли бы развиться. Например, если у человека была вероятность развития артрита из-за условий труда, интоксикация гарантированно усилит данную вероятность. Он придет к врачу и будет жаловаться на суставы, хотя изначальная причина совершенно в иной системе органов.
Рано или поздно наступает момент, когда ослабленная хроническим поступлением токсинов печень подвергается воздействию каких-либо дополнительных гепатотоксических факторов, и гепатоциты теряют возможность восстановление. При таком стечении обстоятельств может возникнуть энцефалопатия и печеночная кома.
Что может привести к осложнениям при хронической печеночной недостаточности:
- алкоголь в любых количествах;
- Прием лекарственных средств в больших дозах;
- Употребление большого количества жирной и белковой пищи;
- Стрессы;
- Инфекции, поражающие все системы организма;
- Беременность;
- Общий наркоз для операций.
Эта болезнь требует соблюдения диеты и прохождения курса процедур для детоксикации организма.
Прогноз, как и при острой недостаточности, неблагоприятный: лишь 30% больных успевают начать лечение вовремя, а при энцефалопатии и печеночной коме шансы выжить снижаются до 10-15%.
Причины печеночной недостаточности
Частыми провокаторами недостаточности служат вирусные, бактериальные и паразитарные инфекции печени. Острая недостаточность образуется вследствие вирусных гепатитов A, B, C, E.
Основными причинами, ведущими к развитию печеночной недостаточности, являются инфекционные поражения органа. В качестве инфекционных агентов выступают патогенные вирусы, бактерии и паразиты
Крайне редко образование печеночной недостаточности связывают с заражением:
- вирусом Эпштейна-Барр;
- возбудителями других видов герпетической инфекции;
- аденовирусом.
На втором месте среди причин недостаточности находятся медикаментозные средства и другие токсины (яды). Заболевание под влиянием токсических факторов характеризуется быстрым некрозом (отмиранием) печеночных тканей. Обширное отмирание клеток может быть спровоцировано передозировкой или длительным приемом:
- препаратов на основе парацетамола;
- обезболивающих;
- успокоительных;
- диуретиков (мочегонных).
Среди пищевых токсинов наиболее опасными считаются грибные. Отравление ядовитыми грибами происходит в результате попадания в организм таких веществ:
- аманитотоксин – токсин бледной поганки;
- афлатоксин – яд грибов из семейства аспергилл.
Также причиной печеночной дисфункции может стать ее гипоперфузия (недостаточное кровоснабжение), которая вызывается патологией Бадда-Киари и недостаточностью сердца.
Онкология на стадии метастазирования приводит к обширным инфильтрациям раковыми клетками различных органов в человеческом теле, в том числе и печени. Это тоже вызывает функциональную недостаточность. Еще одной вероятной причиной служит болезнь Вильсона-Коновалова.
Самыми частыми факторами – провокаторами острой печеночной функциональной недостаточности считаются:
- отравление пищей и медикаментами;
- быстро протекающие вирусные патологии (особенно гепатиты);
- интоксикация суррогатами алкоголя;
- сепсис (заражение крови);
- запущенная онкология;
- разрыв кисты внутри органа.
Спровоцировать хроническую недостаточность могут:
- печеночный цирроз;
- белковая, жировая дистрофия, амилоидоз;
- паразитарные поражения печени (лямблиоз, эхинококкоз);
- иммунодефицит и аутоиммунные расстройства.
Частым осложнением печеночной дисфункции является энцефалопатия – поражение головного мозга. Ее развитие связывают с нарушением качества и составляющих крови. Энцефалопатия возникает из-за негативного влияния на мозг аммиака и других вредных веществ, которые в норме должна нейтрализовать печень.
Продукты для печеночной диеты
Для заболеваний печени с разной степенью недостаточности функций разработано два основных диетических стола:
- Основной стол или диета №5 (применяется при холецистите, холангите, хронических гепатитах, циррозе). При печеночной колике, в период восстановления после оперативного вмешательства или выздоровления после вирусного гепатита назначается стол №5А.
- В тяжелых состояниях – бессолевой стол №7 с последующим переводом на основной.

Лечебные диеты объединяет следующий список запрещенных, разрешенных и частично разрешенных продуктов:
| Продуктовая группа | Разрешены | Частично разрешены | Запрещены |
|---|---|---|---|
| Овощи | Картофель, морковь, тыква, кабачки, капуста цветная и брокколи | Помидоры, белокочанная капуста | Баклажаны, лук репчатый, чеснок, огурцы, перец, шпинат, щавель, редис, редька белая, салат айсберг, фасоль, горох, нут, петрушка, укроп |
| Фрукты | Яблоки, слива, абрикосы, хурма, груши, персики, бананы, киви | Виноград, кислые зеленые яблоки, цитрусовые | |
| Ягоды | Черника, клубника | Клюква, смородина, другие кислые ягоды | |
| Орехи и сухофрукты | Курага, изюм, инжир, чернослив | Миндаль, фундук, земляной орех | Арахис, семечки |
| Молокопродукты | Нежирный творог (жирность 1–1,8%), | Кефир, простокваша 1–1,5% | Молоко, сметана жирная, сыр пармезан, сливки 35% |
| Крупы и каши | Гречневая, овсяная, манная, перловая крупы, рис | Пшенная крупа | |
| Мясные продукты | Говядина, мясо кролика, филе или голень курицы и индейки (отварные или на пару), полуфабрикаты, колбасные изделия | Субпродукты (печень, почки и пр.) | Свинина, сало, бекон, курица копченая, утка, гусь |
| Рыба и морепродукты | Хек, треска, камбала, минтай | Форель, лосось, икра, рыба копченая, рыбные консервы | |
| Кондитерские изделия | Пастила, желе, зефир, мармелад, сахар | Тесто песочное, крем кондитерский | |
| Масла и жиры | Масло растительное (подсолнечное, оливковое, льняное), не подвергая термообработке | Масло сливочное | Жир животный, жир кулинарный |
| Мучные продукты и макаронные изделия | Хлеб пшеничный, макароны, гречневая лапша | Ржаной хлеб | Сдоба, макароны |
| Напитки | Вода обычная, минеральная, соки –тыквенный, абрикосовый, морковный, персиковый, компот из шиповника | Чай, натуральный кофе, какао | Алкогольные напитки (водка, красное вино, пиво), сладкие газированные лимонады, растворимый кофе |
| Сладости | Мед | Ирис | Шоколад, мороженое |
| Соусы и приправы | Горчица, майонез, кетчуп, томатная паста и др. |
Особенности питания при различных проблемах
Щадящая диета при воспалении печени в острый период направлена на снижение нагрузки на ослабленный орган и весь пищеварительный тракт в целом. Согласно печеночному диетическому столу №5А полностью исключаются:
- жареные или тушеные продукты (только варка или приготовление на пару);
- сырые овощи;
- супы, приготовленные на мясных или рыбных бульонах, овощных зажарках;
- грубая клетчатка;
- жирные мясо или рыба;
- консервированные продукты;
- копчености;
- колбаса;
- пирожные, торты, сладкая выпечка;
- яичные желтки;
- кислые фрукты или ягоды;
- газированные напитки, алкоголь.
Диета при лечении печени предполагает внесение корректировок в ежедневный рацион в зависимости от изменения состояния пациента и поставленного диагноза. Рекомендуется:
- ограничение сахара, увеличение доли овощей, фруктов, растительных жиров – при застое желчи;
- уменьшение доли жиров (максимум 50 г/сут), исключение молока, послабляющих продуктов (ревень, свекла, курага, чернослив) – при стеаторее, поносах:
- снижение общей энергетической ценности рациона с содержанием белка не более 50 г и соли – не более 0,5 г, уменьшение количества жидкости, вегетарианский бессолевой стол на протяжение 10 суток – при циррозе с асцитом;
- диетический стол №5А с переходом на основной по мере улучшения состояния – при токсическом гепатите.

Лечение цирроза
- куркума (1 ст. ложка) растворить в стакане води. Для вкуса можно добавлять немного меда или сахара. Пить по половине стакана несколько раз в сутки;
- зубчик чеснока измельчить, смешать со стаканом кефира или простокваши. Пить каждое утро до приема пищи;
- два зубца чеснока измельчить, залить кипятком (один стакан). Оставить настоятся в течение суток. Пить утром натощак перед едой;
- овес отварить в течение часа, дать настоятся. Принимать по половине стакана 2-3 раза в сутки;
- лимон, мед, чеснок. Ингредиенты смешать в соотношении 2:2:1. Принимать по чайной ложке 2 раза в сутки;
- принимать морковный сок по половине стакана 2 раза в сутки при циррозе;
- свежий сок картофеля можно принимать при циррозе по половине стакана.
https://www.youtube.com/watch?v=ytcreatorsru
Для помощи в лечении болезней печени, существуют следующие рецепты:
- зверобой, корень одуванчика, бессмертник песчаный смешать в соотношении 2:2:1. Заварить 500 граммами кипятка. Принимать по стакану утром и вечером;
- крапива, шиповник, пырей смешать в соотношении 1:1:1. Заварить стаканом кипятка, настоять 2-3 часа. Принимать при циррозе за 2-3 приема в день;
- листья брусники, кукурузные рыльца, корень одуванчика, цвет липы, траву пустырника смешать в равных количествах. Залить литром кипятка, настоять 5-6 часов. Принимать по половине стакана 2 раза в сутки;
- тысячелистник, трава зверобоя, плоды можжевельника смешать в соотношении 2:2:1. Залить литром воды. Проварить 10 минут, процедить, дать настоятся 12 часов. Принимать по половине стакана 2-3 раза в сутки;
- трава мяты, толокнянки, спорыш, зверобой, семена укропа, курильский чай смешать все в равных пропорциях, хорошо измельчить. Проварить в литре воды 10-15 минут, процедить. Дать отстояться в течение 10-12 часов. Принимать по четверти стакана 2-3 раза за день.
Профилактика острой печёночной недостаточности
Острая печёночная недостаточность – это патологический комплекс симптомов, который развивается вследствие повреждения тканей печени и нарушения её функций.
Различают две формы печёночной недостаточности – острую и хроническую, а также три степени её протекания: компенсированную (начальную), декомпенсированную (выраженную) и дистрофическую (терминальную), в результате которой наступает печёночная кома.
Сссуществует также молниеносное (фульминантное) развитие печёночной недостаточности, при которой летальный исход составляет 50-80 %.
Причины печёночной недостаточности.
Симптомы печёночной недостаточности.
Выраженность симптомов и их течение зависят от остроты и характера поражения печени. Как правило, острая печёночная недостаточность развивается на протяжении нескольких часов или дней и выражается сонливостью, потерей трудоспособености и прогрессирующей слабостью, которая иногда сменяется возбуждением и адинамией. Также наблюдаются диспепсические расстройства – тошнота, понос, рвота, геморрагический диатез и др.
Длительное хроническое течение заболевания характеризуется признаками нарушения обмена веществ, отсутствием аппетита, землисто-серым оттенком кожи, эндокринными расстройствами, интоксикацией организма, лихорадкой, нарастанием отёков, поражениями кожи (эритема, сосудистые «звёздочки»), асцитом (скоплением жидкости в брюшной полости) и т.д.
На стадии развития печёночной комы наблюдаются уменьшение размеров печени, кожные кровоизлияния, нервно-психические нарушения (расстройства сна, замедление мышления, двигательное возбуждение, зрительные и слуховые галлюцинации).
Профилактика печёночной недостаточности.
Профилактические меры по предотвращению острой печёночной недостаточности сводятся к следующему:
— полному отказу от алкоголя, наркотических препаратов и курения;
— ограничению приёма лекарственных препаратов, способеных привести к развитию острой печёночной недостаточности (мочегонных, успокоительных, противосудорожных, обезболивающих, наркотических препаратов);
— сбалансированному и рациональному питанию (отказу от жареной, консервированной, солёной, копчёной пищи);
— здоровому образу жизни и умеренным физическим нагрузкам;
— своевременному лечению заболеваний, приводящим к острой печёночной недостаточности: гепатита, гастрита, панкреатита, холецистита, злокачественных опухолей и др., а также регулярный прием гепатопротекторов.
— регулярному медицинскому обследованию для установки диагноза на основе биохимических показателей;
— стационарному лечению на начальных стадиях патологического процесса в случае выявления печёночной недостаточности.
Что можно кушать?
Врачи считают, что диета для восстановления печени не может быть гипокалорийной. Если страдает главный орган, вырабатывающий энергию для организма, то для его поддержки необходимы целебные вещества пищи, компенсирующие потерю. Калорийность меню на каждый день составляет 2800–3000 ккал.
Разрешены следующие продукты:
- хлеб ржаной или ржано-пшеничный, подсушенный, в виде сухариков;
- мясо и рыба постных сортов, курица, индюшатина, кальмары, креветки, телятина, крольчатина;
- обезжиренные молочные продукты (молоко, творог, кефир, сыр твердый);
- из круп — гречка, овсянка, рис, манка;
- большое разнообразие овощей — картофель, свекла, морковь, перец сладкий, репчатый лук (лучше синий), огурцы, кабачки, помидоры, тыква;
- ягоды и фрукты сладких сортов;
- яйца ограничено, только белки в омлете, вареный желток можно потереть в кашу раз в неделю (мнения диетологов расходятся, некоторые считают, что можно употреблять до трех яиц в неделю, а желтки ограничивать лишь в случаях сочетания поражения печени с желчекаменной болезнью);
- макаронные изделия из муки высшего сорта;
- напитки из ягод и фруктов свежих или сухофруктов в компоте, отварах, киселе, неконсервированных соках, очень рекомендуется отвар из плодов шиповника, чай только некрепкий;
- орехи (лучше грецкие, арахисовые исключаются), тыквенные семечки;
- масло сливочное комбинируется с растительным, желательно добавлять непосредственно в тарелку;
- ограничено разрешен мед, мармелад, зефир, джем, сухое печенье или бисквит (часто сахар заменяют ксилитом).
Диета

Диета в лечении печёночного недуга является обязательной процедурой, так как значительный удар получает печень именно от неправильного питания. Диета включает в себя соблюдение следующих процедур:
- Снижение уровня белка и жиров до 30 грамм в сутки, а углеводов до 300.
- Питаться предпочтительно растительной пищей, в которую входят: фрукты, овощи, мёд, компоты, кисель.
- Пищу употреблять только в жидком или полужидком составе. При этом питаться необходимо понемногу, но каждые 2 часа.
- Соль вовсе исключить из своего рациона.
- Если нет отёков, то в сутки необходимо выпивать жидкости около 1,5 литра.
Диета играет важную роль при лечении печёночной недостаточности, поэтому комплексное воздействие позволит избавиться от симптомов недуга и вернуться к прежней здоровой жизни.
https://youtube.com/watch?v=FQnYxfpbbBw
 Отравление ядовитыми растениями или химикатами, хронические болезни или длительный прием сильнодействующих лекарств, все эти факторы негативно отражаются на важнейшем органе пищеварительной системы – печени.
Отравление ядовитыми растениями или химикатами, хронические болезни или длительный прием сильнодействующих лекарств, все эти факторы негативно отражаются на важнейшем органе пищеварительной системы – печени.
Постепенное отмирание гепатоцитов (печеночных клеток) приводит к ухудшению, а затем и частичной потере функциональности органа.
Расстройство одной или всех функций печени на языке специалистов называется печеночная недостаточность (ПН), или гепатоцеребральная недостаточность. Симптоматический комплекс, свойственный синдрому ПН, может развиваться постепенно или возникнуть внезапно при острой форме патологии.
Симптомы
Признаки печеночной недостаточности отличаются в зависимости от стадии ее развития. Прекома I – первая стадия, которая проявляется такими симптомами как:
- Икота.
- Шум в ушах.
- Страшные сны.
- Изменения почерка.
- Нарушения речи.
- «Мушки» перед глазами.
- Активное выделение пота, особенно по ночам.
На первой стадии пациент становится эйфоричным или раздражительным, нервным. Больные жалуются на апатию, чувство тревоги, нестабильное эмоциональное состояние. Нередки случаи бессонницы, кошмарных снов. Родственники больного замечают изменения в характере: человек становится агрессивным, упрямым, напряженным. При появлении симптомов первой степени печеночной недостаточности необходимо обратиться за медицинской помощью, ведь дегенеративный процесс развивается быстро.
Прекома II
Является более серьезным состоянием, при котором пациент совершает бессмысленные действия, становится агрессивным, раздражительным. Окружающие замечают тремор рук, несвязную речь, «скачки» мыслей. У больного спутывается сознание, он теряет ориентацию во времени и пространстве. Хорошо, когда родственники понимают, как проявляется печеночная недостаточность. Часто именно они заставляют больного обратиться за медицинской помощью.
Кома I
На терминальной стадии печеночной недостаточности сознание отсутствует, человек не реагирует на окружающих людей. Затем появляется неконтролируемая дефекация и мочеиспускание, расширяются зрачки, которые практически не реагируют на свет. На данном этапе необходима интенсивная терапия печеночной недостаточности, в противном случае возможен летальный исход.
Кома II
Четвертая стадия считается самой опасной, говорит о критическом состоянии больного. Он лежит в одной позе без сознания, не реагирует на боль, тепло или холод. АД снижается, дыхание становится частым, на лице видны отеки. Время от времени во всем теле имеются судороги.
Среди других ярких признаков ХПН выделяют:
Желтуху. Склеры, кожа лица и тела становится желтой. Постепенно билирубином окрашивается мокрота, слезы, в то время как моча темнеет, а кал светлеет из-за отсутствия в нем желчных кислот.
Печеночный запах. Он является одним из диагностических признаков развития острой печеночной недостаточности. Неприятный запах появляется из-за накопления в крови меркаптанов. Они образуются в толстой кишке из серосодержащих аминокислот, производимых бактериями, которые печень не способна обезвредить.
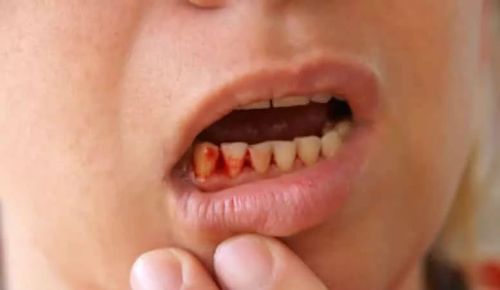
Синяки на теле. Синие пятна остаются на коже в результате низкого содержания в крови тромбоцитов.
Полостные/внутренние кровотечения. Они появляются из-за неспособности печени синтезировать факторы свертывания крови. Больные страдают от желудочных, кишечных, маточных кровотечений. Иногда эти симптомы хорошо видны, а иногда скрыты
Поэтому важно ежедневно сдавать анализ кала на кровь.
Проявления почечной недостаточности, которая развивается на фоне гибели печеночной ткани. О заболеваниях почек говорят отеки, уменьшение количества мочи, осипший голос, сильная жажда.
Для печеночно-клеточной недостаточности характерно нарушение обмена белков, в результате чего в крови увеличивается количество аминокислот – аргинин, тирозин, аланин, аспарагиновая кислота. Также уменьшается количество лизина, треонина, глютаминовой кислоты. В результате нарушения углеводного обмена в печени уменьшается содержание гликогена. Следствием подавления глюконеогенеза, гликогенолиза, гликогенеза, превращения галактозы и фруктозы в глюкозы считается формирование выраженной гипогликемии. Нарушение липидного обмена при печеночной недостаточности происходит из-за нарушения гликогенеза и дефицита гликогена в печени. Жирные кислоты в органе интенсивно используются для синтеза нейтральных жиров, кетоновых тел, фосфолипидов. При печеночно-клеточной недостаточности в крови увеличиваются кетоновые тела, нарушается процесс образования и выделения желчи, из-за чего нарушается процесс расщепления и всасывания жиров, жирных кислот. В норме с калом выделяется примерно 15 процентов всех принятых жиров, а при печеночно-клеточной недостаточности – 50% или больше.