Холангит: лечение, симптомы, причины, диагностика
Содержание:
Причины
В большинстве примеров холангит развивается в результате инфекции в желчных протоках.
Болезнь вызывают такие микробы:
- Кишечная палочка.
- Энтерококк.
- Спирохета.
- Стафилококк.
- Анаэробная инфекция.
Болезнетворные микроорганизмы проникают в желчные протоки через кишечник или кровеносную систему. Главной предпосылкой к образованию патологических процессов в желчевыводящих путях является ухудшение проходимости, при котором застаивается жидкость и заносится инфекция.
Подобные процессы наблюдаются при таких патологиях:
- холедохолитиаз;
- холецистит;
- холецистолитиаз синдром;
- расстройство дуоденального соска;
- холестаз.
При появлении инфекции по нисходящему типу микробы поражают желчные протоки, находящиеся в печени или за ее пределами, переходят из пораженных органов, локализованных над желчным пузырем.
Холангит может возникать в результате неправильного проведения эндоскопических процедур, при которых внутренние стенки желчных протоков деформировались. Повреждение слизистой не является уязвимым для бактериологических инфекций.
Диагностика
Постановка диагноза холецистохолангита обычно не представляет затруднений, особенно при наличии патогномоничных симптомов (Ортнера, Кера, Мюсси-Георгиевского). Диагностический поиск предполагает комплексное обследование пациента для определения этиологического фактора и распространенности процесса. Наиболее информативными являются:
- Дуоденальное зондирование. С помощью гибкого зонда для забора трех основных порций желчи удается исследовать моторную функцию желчевыводящей системы и получить материал для проведения биохимического анализа. В случае холецистохолангита желчь, полученная в ходе дуоденального зондирования, мутная, с примесями слизи и включениями беловатых хлопьев.
- Бактериологический посев желчи. Микробиологический метод исследования является основным для установления этиологического фактора заболевания. Чаще всего при холецистохолангите на питательных средах обнаруживают избыточный рост бактерий группы кишечной палочки, стафилококков и стрептококков. Также выполняют анализ чувствительности к антибиотикам.
- Рентгенологические исследования. Холецистография и ретроградная холангиопанкреатография применяются для оценки формы, контуров и структуры желчного пузыря, системы желчевыводящих протоков. Сохранность моторной функции билиарной системы оценивают по степени сокращения стенок после желчегонного завтрака. Дополнительно проводят холангиографию.
- Сонография билиарной системы. При холецистохолангите УЗИ желчного пузыря, путей желчевыделения позволяет визуализировать увеличение толщины стенок, наличие неоднородной гиперэхогенной взвеси в желчепузырной полости, деформацию контуров. Также сонография используется для изучения сократительной возможности желчного пузыря.
В общем анализе крови в период обострения холецистохолангита может обнаруживаться умеренный лейкоцитоз, повышение показателя СОЭ. В биохимическом анализе крови выявляется подъем уровней щелочной фосфатазы, желчных кислот и холестерина, иногда определяется незначительный рост печеночных трансаминаз (АЛТ, АСТ). При затруднениях в диагностике назначают КТ или МРТ печени и желчевыводящих путей.
Прежде всего, необходимо дифференцировать заболевание с желчнокаменной болезнью. В пользу холецистохолангита свидетельствует наличие воспалительных элементов и бактерий в желчи, отсутствие конкрементов в полости пузыря или протоков. У пациентов пожилого возраста обязательно проводят дифференциальную диагностику с раком головки поджелудочной железы и желчных путей. Обследованием больного занимается специалист-гастроэнтеролог, при необходимости – при участии хирурга и инфекциониста. При наличии подозрительных симптомов требуется консультация онколога.
Разновидности болезни
Как уже было описано ранее, хронический холангит может проявляться в разных формах. Практикующие специалисты условно подразделяют заболевание на две группы исходя из:
- Общей длительности протекания болезни;
- степени и вида воспалительных процессов.
Именно по этим показателям врач способен подобрать оптимальный режим лечения пациента, а также определить последнего на проведение мероприятий по хирургическому вмешательству.
Перечень стадий развития холангита в зависимости от длительности
- Молниеносная (фульминантная). Опаснейшая и самая тяжелая форма, сопровождающаяся быстрым появлением и дальнейшим развитием признаков образования патологии (для этого может потребоваться всего несколько часов). Подобная стадия недуга в 95% случаев заканчивается летальным исходом;
- острая. Самый распространенный вариант, протекающий в пределах до 48 часов;
- хроническая. На данной стадии заболевание очень трудно диагностировать. Признаки болезни могут полностью отсутствовать, а пациент может жаловаться только на нестабильность стула и боли в желудке.
Формы развития патологии в зависимости от воспаления
- Серозная. Самая благоприятная стадия, продуктивный холангит характеризуется отсутствием заражения кровяной среды и отсутствия гнойных выделений в протоках;
- фибринозно-серозная. Аналогичная вышеописанной форме, за исключением наличия белковых наложений в жидкости;
- гнойная. Опасная стадия, бактериальный холангит сопровождающаяся наличием большого количества микроорганизмов и сильным воспалением (возможно, развитие сопутствующих осложнений в виде заражения крови);
- некротическая. Острый гнойный холангит в конечной фазе. Ткани отмирают, а их частички начинают гноиться, вызывая шок и сепсис;
- склерозирующая. Симптомы протекают в скрытой форме, болезнь медленно прогрессирует. Возможно, развитие тяжелой стадии цирроза печени.
Лечение
Способов вылечить заболевание на данный момент нет. Применяемые методы используют для смягчения симптоматики и купирования обострений. Единственный способ устранить ПСХ — это пересадка печени. Характер болезни носит прогрессирующие развитие. Продолжительность жизни равняется 12 лет при постоянном лечении.
Консервативное лечение
Терапия с помощью медикаментов направлена на снижение болезненных проявлений и профилактику обострений. Для замедления развития склерозирующего холангита используют иммуносупрессивную, антифиброгенетическую, купруретическую терапию. Такие курсы задерживают прогрессирование болезни.
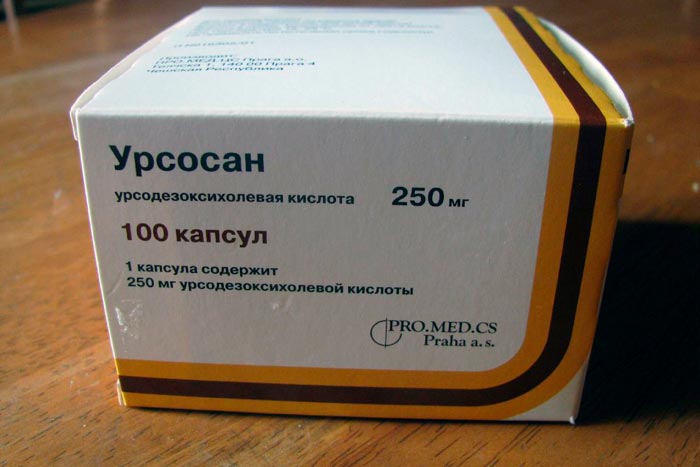
Наиболее эффективны препараты урсодезоксихолевой кислоты. При использовании наблюдается устранение кожного зуда, снижение билирубина, уменьшается активность щелочной фосфатазы. Клиническими исследованиями доказано, что ярко выраженная позитивная динамика отмечается при использовании препарата в дозе 25-30 мг/кг в день. После прекращения применения лекарств улучшения снижаются.
Лечение стеноза желчевыводящих путей
Эндоскопическое лечение увеличивает стриктуры протоков, уменьшая проявление и интенсивность биохимических изменений. Выделяют следующие методы:
- Установка билиарных стентов. По непораженным путям вводят катетер к участку сужения. В узком месте помещают трубку из синтетического материала, затем устанавливают пластиковый стент. Использование этого метода позволяет расширить протоки и улучшить ток желчи.
- Баллонная дилатация. Вводится тонкая трубка с надуваемой емкостью к месту сужения, где после установки происходит расширение стенок протоков с помощью раздутого баллона.
Оба способа задерживают прогрессирование заболевания.
Пересадка печени
Трансплантация представляется последним средством для больных с последней стадией ПСХ. В процессе операции заменяется пораженный орган на здоровый. У 15-20% больных есть вероятность рецидива после проведения операции. Количество пациентов, вернувшихся к обычной жизни, составляет 70% в течение 10 лет.
Выделяют несколько видов операций:
- пересадка печени по частям;
- от живого родственника, в этом случае отдается часть печени;
- полная пересадка донорского органа на место удаленного;
- трансплантация здоровых тканей.
Длительность операции составляет 10-12 часов. Из-за высоких кровопотерь у пациента заранее собирается и хранится собственная кровь. Реабилитационный период – 5-10 дней в отделе реанимации, затем через 20-30 дней при условии положительной динамики выписка из стационара.
После операции и до конца жизни пациент принимает специальные препараты, предотвращающие отторжение приживленного органа. В первое время после выписки раз в две недели проводится обследование посредством УЗИ и сдаются анализы.
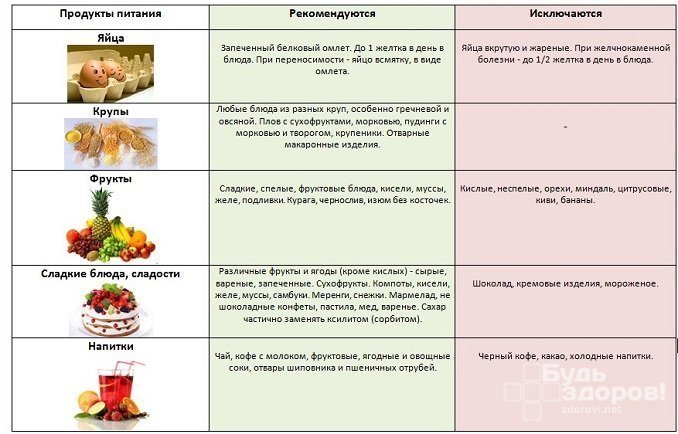
Диета
Снять воспаление желчного пузыря без соблюдения щадящей диеты невозможно. Соблюдение принципов здорового питания позволяет нормализовать процесс желчеобразования и своевременного выброса желчи в двенадцатиперстную кишку. Достичь этой цели помогает дробное питание с употреблением малых объемов пищи. Если больной принимает пищу до 6 раз в день, желчный пузырь вовремя выделяет желчь в кишечник, риск застойных явлений сводится к минимуму. Когда человек питается на бегу, всухомятку, а интервалы между едой длятся свыше 5-6 часов, желчь скапливается, а пузырь воспаляется.

При таком заболевании, как холецистит, диета подбирается индивидуально гастроэнтерологом с учетом формы воспаления пузыря. Во всех случаях из питания исключают продукты с раздражающим воздействием на ЖКТ:
- острая и кислая пища;
- слишком горячая или холодная еда;
- блюда с содержанием уксуса, специй;
- жирные, жареные и копченые продукты.
Рацион питания больных холециститом состоит из отварной, запеченной, тушеной пищи. Разрешены крупы, овощи без грубой клетчатки, постное мясо, паровые омлеты и пудинги, нежирная кисломолочная продукция. Свежая сдобная выпечка под запретом, но можно употреблять сухарики из белого хлеба, злаковые хлебцы. Из жиров предпочтение отдается растительным, но не больше 100 г в сутки.
Прием больших объемов жидкости при воспалении желчного необходим. При употреблении 2-х литров жидкости за день желчь разжижается и приобретает оптимальные реологические свойства, что ускоряет процесс эвакуации секрета по протокам без риска их закупорки. Рекомендованные напитки — минеральная вода без газа, отвар ягод шиповника, разведенные 1:1 водой сладкие соки.
Фитотерапия
Лечить воспаление можно с помощью народных способов. Фитотерапия позволяет ускорить восстановление органа, снять боль и дискомфорт в проблемной области. Но лучше сочетать фитотерапию с основным медикаментозным лечением — таблетки и травы в комплексе дают максимальный эффект. Перед началом приема травяных настоев консультация врача необходима — непродуманное лечение народными средствами может дать отрицательный результат.
Эффективные народные рецепты от холецистита:
- С помощью настоя из рылец кукурузы снимают болезненные спазмы и улучшают секрецию желчи. Для приготовления на 10 г сухих рылец добавляют 250 мл кипятка и настаивают час. Принимают до еды по 50 мл.
- Настой из перечной мяты полезен для женщин, страдающих холециститом, благодаря успокаивающему и противовоспалительному действию. Для приготовления 20 г мятных листьев заливают стаканом кипятка и греют на водяной бане 25 минут. Остужают и пьют до еды трижды за день.
- Настой из петрушки улучшает пищеварение и обладает легким желчегонным действием. Мелко порезанную зелень петрушки в объеме 10 г заливают стаканом кипятка, дают настояться и пьют в теплом виде по 50 мл до еды.
https://youtube.com/watch?v=u9vBEVbaNo0
Причины воспаления желчного пузыря
Среди первоисточников инфекционного поражения выделяют следующие:
- воспаления ЖКТ острого или хронического характера (к примеру, аппендицит, панкреатит, инфекционный энтероколит, кишечный дисбактериоз);
- заболевания органов дыхания (тонзиллит, синусит) и ротовой полости (пародонтоз);
- воспаления мочевыводящей системы (цистит, пиелонефрит);
- патологии половой сферы (у женщин – аднексит, у мужчин – простатит);
- поражения печени вирусного характера;
- паразитарные поражения желчных протоков (аскаридоз, лямблиоз).
Помимо перечисленных, существуют и дополнительные факторы, способные спровоцировать это заболевание:
- дискинезия желчных протоков, которая проявляется функциональным нарушением моторики и тонуса билиарного аппарата желчевыведения. Дискинезия сопровождает любой хронический холецистит. Застой желчи в этом случае вызывается вследствие нарушения её оттока;
- аномалии желчного пузыря врожденной природы;
- панкреатический рефлюкс, вызывающий попадание в желчные протоки содержимого двенадцатиперстной кишки. Этот панкреатический сок содержит активные ферменты, которые вызывают повреждение стенок желчного пузыря. Как правило, проявляется при болезнях двенадцатиперстной кишки и поджелудочной железы;
- нарушенное кровоснабжение этого органа. Может быть вызвано атеросклерозом, гипертонией и сахарных диабетом, для которых характерно сужение сосудов;
- дисхолия, или изменение состава жёлчи. Такое изменение соотношения компонентов этого секрета вызывает повреждения стенок желчного пузыря. Как правило, провоцируется постоянным употреблением жирной пищи;
- также воспаления стенок этого органа может быть вызвано аллергиями и различными иммунологическими реакциями;
- наследственная предрасположенность;
- изменения в организме эндокринного характера (ожирение, беременность, нарушенный менструальный цикл, прием контрацептивов орального типа).
Причины и механизмы развития
Чтобы понять смысл недуга, желательно иметь представление об анатомической основе патологического процесса. Что такое желчный пузырь? Это полый орган овальной формы размером как куриное яйцо, который располагается в организме человека на нижней поверхности печени и является ее структурной частью.
Он служит резервуаром для накопления и концентрирования поступающей в него желчи, а также для периодического выброса ее в тонкую кишку через главный проток (холедох) для обеспечения нормального переваривания пищи.
Воспаление в этом отделе желудочно-кишечного тракта никогда не появляется на пустом месте, для возникновения холецистита необходимы два условия:
- возбудитель – патогенные бактерии заносятся сюда с потоком крови или лимфы из очагов хронической инфекции (кариозные зубы, гипертрофированные миндалины, аденоиды и т.д.);
- застой желчи (холестаз) – происходит из-за аномалий строения органа (перегиб дна, перетяжки, спайки) или образования камней, затрудняющих опорожнение пузыря.
При нормально функционирующей желчевыводящей системе попадающие в нее микробы быстро удаляются, не причиняя вреда организму человека. В условиях застоя, желчь теряет свои бактерицидные свойства и становится благоприятной средой для размножения патогенных стафилококков, кишечных палочек, протея и других бактерий.
У взрослых на первом месте среди причин холецистита стоит ЖКБ (желчнокаменная болезнь), у детей – врожденные пороки желчного пузыря.
Какие факторы провоцируют развитие недуга:
- сидячий образ жизни или вынужденное малоподвижное состояние;
- семейная генетическая предрасположенность;
- особенности течения беременности;
- избыток или потеря веса;
- неполноценное питание, продолжительное голодание;
- глисты и лямблии;
- повторные курсы гормональной терапии и т.д.
Классификация
Определение разновидности болезней имеет большое значение при составлении курса терапии. Формы холангита различают по симптомам, может развиваться острый хронический процесс. По характеру морфологических преобразований различают такие виды заболевания:
- Гнойный, при котором деформируются стенки желчевыводящих каналов, образуется абсцесс.
- Катаральный. Свойственна отечность слизистых оболочек, находящихся с внутренней стороны каналов, к ним приливает слишком много крови. Ткань перенасыщена лейкоцитами, форменные элементы эпителия отслаиваются.
- Дифтеритический начинается с возникновения язвы на слизистой оболочке, через какое-то время ткани начинают отмирать.
- Некротический, при котором деформируются некоторые участки под действием ферментов поджелудочной.
Хронический холангит подразделяется на такие формы:
- Склерозирующая.
- Латентная.
- Рецидивирующая.
- Симпатическая.
- Абсцедирующая.
По локализации воспаления различают:
- холедохит, при котором поражается весь желчевыводящий канал;
- ангиохолит. Воспаление распространяется на протоки, расположенные в печени и за ее пределами;
- папиллит – поражение крупного дуоденального сосочка.
По происхождению в холангит классифицируют так:
- Бактериальный.
- Асептический.
- Паразитарный.
Хроническая форма патологии диагностируется чаще и проявляется после обострения расстройства или в качестве самостоятельной инфекции.
Лидирующая разновидность холангита отличается от других форм патологии. Воспалительные процессы начинаются без попадания в организм инфекции. Ткани в желчных протоках твердеют. Просвет полностью перекрывается, начинается цирроз патология не лечится, развивается примерно 10 лет. В итоге появляются тяжелые нарушения, приводящие к летальному исходу.
Диагностика
Для постановки диагноза требуется проведение лабораторных и инструментальных исследований. В большинстве случаев все необходимое имеется в любой многопрофильной поликлинике. Если же оснащения на месте недостаточно, пациента перенаправляют в соседний населенный пункт в соответствующее медучреждение.
Лабораторная диагностика
Для выявления симптомов холангита и назначения лечения необходимо провести исследование мочи и крови пациента. Для этого врач после осмотра и опроса больного выписывает направления на следующие лабораторные анализы:
- Клинический анализ крови. Отслеживаются количественные показатели СОЭ, нейтрофилов и лейкоцитов.
- Общий анализ мочи. В норме в нем отсутствует билирубин.
- Биохимический анализ крови.
- Иммунологический анализ сыворотки крови при подозрении на склерозирующую форму.
Этих исследований достаточно для того, чтобы установить, что это – холангит, либо иное заболевание. Дополнительно назначают анализ кала на выявление глистной инвазии. Если показатели далеки от нормы, следующим этапом проводятся инструментальные исследования. Для них выписывают соответствующие направления.
Инструментальные обследования
Сегодня у врачей есть выбор, каким методам диагностики отдать предпочтение, так как их достаточно много. В зависимости от того, как именно оснащено данное медучреждение, будет назначено соответствующее обследование:
- Магнитно-резонансная холангиопанкреатография (МРХПГ). Пациенту в кровь вводят контрастное вещество, после чего выполняют снимки на аппарате МРТ. Процедура занимает не более получаса, а для больного наименее травматична.
- Исследования на УЗИ. Этот метод диагностики холангита достаточно точен, безболезнен, но уступает МРХПГ степенью детализации. Самые мелкие протоки рассмотреть почти невозможно.
- Эндоскопическая ретроградная панкреато-холангиография (ЭРХПГ). Выполняется при помощи фиброгастродуоденоскопа, который пациенту вводят перорально до конечного отдела холедоха, который заполняют контрастным веществом. Методика достаточно травматична, хотя до недавнего времени являлась основной.
- Чрескожная чреспеченочная холангиография (сокращенно ЧЧХ). С помощью иглы под контролем УЗИ прокалывают кожу и печень, чтобы ввести контрастное вещество в желчные протоки. Травматичная методика, используемая все реже.
1 Причины
Холангит относится к патологиям гепатобилиарной системы. В большей мере болезни подвержены женщины. Наибольший рост заболеваемости отмечается у пациентов в возрасте старше 50 лет. У детей данный недуг возникает только на фоне врожденных аномалий желчевыводящих протоков.
Чаще всего возбудителями становятся кишечная палочка, протей и энтерококк. При гнойном процессе практически у 90% пациентов в анализе желчи на стерильность выявляют одновременно несколько возбудителей
Определить их крайне важно для назначения эффективной антибактериальной терапии
Существует несколько способов проникновения инфекции в желчные пути:
- 1. Восходящий. Микроорганизмы проникают в желчевыводящие пути из просвета двенадцатиперстной кишки по стенкам протоков.
- 2. Гематогенный. Возбудитель попадает в протоки через воротную вену, которая собирает кровь из всего желудочно-кишечного тракта.
- 3. Лимфогенный. При этом варианте микроорганизмы попадают в протоки из желчного пузыря, поджелудочной железы или кишечника по лимфатическим сосудам.
При асептическом холангите воспалительный процесс развивается в результате заброса ферментов поджелудочной в желчные протоки. Вследствие того что поджелудочный сок отличается агрессивным действием, он разъедает стенки протоков, приводя к их некрозу.
Склерозирующий холангит развивается вследствие аутоиммунных процессов в организме — иммунная система начинает вырабатывать антитела к слизистой оболочке желчевыводящих путей.
Предрасполагающими факторами в развитии холангита являются:
- застой желчи, возникающий в результате дискинезии желчевыводящих путей;
- врожденные аномалии желчных протоков;
- кистозные образования холедоха;
- рак желчных протоков;
- холедохолитиаз (камень в холедохе);
- стеноз Фатерова соска.
Появлению холангита также способствуют механические повреждения слизистых оболочек протоков при диагностических мероприятиях (установка стентов, ретроградная панкреатохолангиография) и проведение хирургических операций на желчных протоках.
Медицинские новости

Мигрень широко распространена во всем мире, изучена лучше других типов головной боли и является второй ведущей причиной потерянных лет жизни . На сегодняшний день в России от этого заболевания страдают более 20 миллионов человек. При этом большинство из них не знают о своем диагнозе…
Фотовыставка «Видеть главное», посвященная пациентам с псориазом, открылась на портале МБОО «Кожные и аллергические болезни» в виртуальном формате. «Видеть главное» — это 12 портретов, выполненных в технике стерео-варио, которая позволяет увидеть фото со следами псориаза и без них в зависимости от того, под каким углом смотрит посетитель.
Статистика показывает, что ишемическая болезнь сердца и инсульт уносят больше всего человеческих жизней во всем мире. Коронавирус COVID-19 — серьезное явление, но про здоровье других органов в тоже время забывать не стоит. На здоровье сердца влияет не так много факторов…

Александровскую больницу закрыли на карантин по постановлению главного санитарного врача Санкт-Петербурга. Это связано с тем, что в этой больнице умер 55-летний пациент с подтвержденным коронавирусом Covid-2019

В Улан-Удэ в инфекционную больницу поступил мужчина с подозрением на коронавирус. Взятые на исследования материалы крови направлены в Новосибирск, так как в Улан-Удэ такие тесты не делают. Результаты исследований будут готовы вечером 27 января.
Что может спровоцировать болезнь?
Из-за чего может развиться заболевание:
- В основном холангит имеет бактериальную этиологию. Заболевание вызывается кишечной палочкой; редко в этом замешаны энтерококк, протей, стафилококк.
- Ещё реже встречаются специфические холангиты, вызванные патогенными микроорганизмами (возбудитель туберкулёза, токсоплазмоза, сифилиса, грибки и др.).
- Острый холангит возникает как осложнение холедохолитиаза: обструкции желчевыводящего протока камнем или густой желчью, реже — как осложнение эндоскопической ретроградной холангиопанкреатографии.
Бактерии могут попадать в желчные пути разными способами:
- восходящим — при забросе содержимого кишки в желчные протоки;
- гематогенным — попадая в кровоток воротной вены;
- лимфогенным — из близлежащих лимфатических сосудов.
Наличие конкрементов в протоках способствует травматизации стенки и дальнейшему беспрепятственному проникновению бактерий внутрь. Кроме того, воспаление может развиваться при застое желчи из-за закупорки протока камнем, при нефункциональности фатерова сосочка. В таком случае желчь застаивается, и это приводит к размножению микроорганизмов, вследствие чего развивается воспалительный процесс.
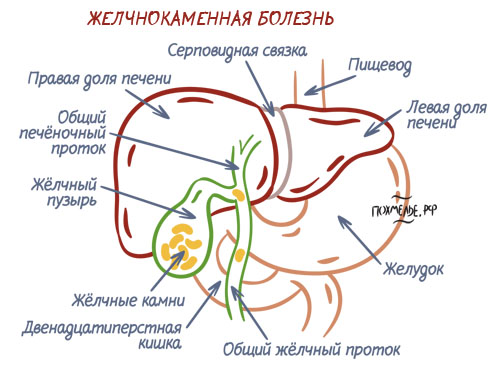
Причиной холангита могут быть камни в желчном пузыре.
Первичный склерозирующий холангит является аутоиммунным заболеванием; причины, провоцирующие возникновение аутоиммунного процесса в желчевыводящих протоках до конца не выяснены. В качестве возможных этиологических факторов выступает наследственность, бактериальные и вирусные инфекции. Известно, что склерозирующий холангит имеет связь с другими аутоиммунными заболеваниями ЖКТ:
- неспецифичесий язвенный колит;
- реже — болезнь Крона или сочетание с аутоиммунными заболеваниями печени.
Гнойный холангит часто сопровождает болезни гепатобилиарной системы. Внутри протоков обнаруживается желчь с примесью гноя. Если в процесс попадают печёночные протоки, то в таком случае печень становится дряблой, увеличенной, с гнойным содержимым. Когда воспалительные изменения прогрессируют, то есть риск разрушения протоков с дальнейшей диссеминацией гнойного содержимого по ткани печени. Это состояние опасно тем, что паренхима печени разрушается и в её структуре образуются гнойные абсцессы.
В дальнейшем могут развиваться более тяжёлые осложнения: перигепатит (воспаление печёночной капсулы) и перитонит (воспаление брюшины). В печёночной структуре активизируется избыточный рост соединительной ткани, который в конечном итоге приводит к формированию билиарного цирроза печени. А цирроз — это уже состояние, угрожающее жизни.
Ферменты поджелудочной железы могут повредить слизистую желчных сосудов, и это становится причиной развития некротического холангита. В печени и желчевыводящих путях появляются следы некроза: разрушения здоровых тканей.
Склерозированный холангит сопровождается соединительнотканным утолщением стенок протоков:
- Желчевыводящие пути могут быть утолщены как на всём протяжении, так и локально. Холедох имеет очень плотную структуру, хотя его диаметр в пределах нормы. Из-за избыточного утолщения стенки его просвет сильно сужен.
- Для печени также характерны изменения: явления застоя желчи. Со временем печёночная структура подвергается изменениям и формируется билиарный холангит.
Лечение
Терапия хронического холецистита во многом зависит от его формы. Она подбирается в соответствии с возрастом пациента, формой патологии и тяжестью воспалительного процесса.
- Медикаментозная терапия. Направлена на облегчение состояния больного и устранение симптомов. Лечение хронического холецистита с помощью лекарственных препаратов включает в себя назначение антибиотиков, желчегонных средств и спазмолитиков. Также практикуется и медикаментозное растворение камней, но оно проводится только при определенных условиях. Размер камня не должен превышать 5 мм, а его возраст – 3 года. Образование должно включать в себя холестерин. Курс может длиться более года.
- Хирургическое лечение. Заключается в удалении желчного пузыря. Может проводиться как стандартным способом (полостная операция), так и методом лапароскопии.
- Правильное питание. Диета при хроническом холецистите имеет большое значение. В период обострения первые несколько дней желательно только пить жидкость. Затем постепенно вводится протертая пища, обезжиренный творог и нежирные сорта рыбы. После нормализации состояния назначается диета №5, которая подразумевает низкокалорийную пищу с высоким содержанием клетчатки и низким белков и жиров. Диета при хроническом холецистите заключается в дробном приеме пищи (5–6 раз в день) с соблюдением питьевого режима (не менее 1,5 л воды в день).