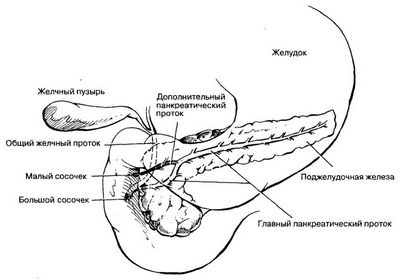
Обострение панкреатита — симптомы и лечение
Содержание:
Периоды обострения
Обострение панкреатита хронической формы возникает только при наличии определенных причин, оказывающих раздражающее воздействие на тканевые структуры поджелудочной железы, под влиянием которых может обостряться имеющаяся патология воспалительного характера. При повторном обострении панкреатита активизируется процесс отмирания значительных участков тканевых структур пораженного органа. Изначально поражение затрагивает только жировую прослойку железы, а затем начинает переходить к остальным частям поджелудочной.
Продолжительность периода обострения может длиться от двух до восьми дней, на протяжении которых обострение хронической формы протекает в 4 основных периода:
- На первой стадии пациент жалуется преимущественно на боли в области эпигастрия, а также в зоне правого и левого подреберья, в исключительных случаях, болезненность может отдавать в поясничную зону спины, приобретая опоясывающий характер. Отличительной чертой первой стадии обострения панкреатита является появление болевого синдрома, спустя полчаса после приема пищи.
- Вторая фаза характеризуется тем, что регулярно появляющиеся болезненные ощущения провоцируют развитие экзокринной и эндокринной недостаточности в организме пациента.
- В третьем периоде отмечается продолжение одновременного прогрессирования обеих форм недостаточности в функционировании организма человека, а также отмечается снижение интенсивности проявления болезненности после приема пищи, теперь боли появляются не через полчаса, а спустя два часа после трапезы.
- На последнем этапе болезненные признаки обострения практически отсутствуют, но нарушения работоспособности поджелудочной являются ярко выраженными.

Диета при обострении поджелудочной железы: временно или навсегда?
Правильное питание – это такой же по значимости фактор для излечения больного панкреатитом, как и медикаментозное лечение. Рацион и диета напрямую влияют на состояние пораженного органа. При соблюдении правильного режима питания ремиссия наступает уже через 7-10 дней. Однако это не означает, что через месяц пациент может позволить себе вернуться к обычному питанию, как до обострения. Для предотвращения рецидивов человеку придется пересмотреть и откорректировать не только свой рацион, но и образ жизни. Алкоголь, курение, фаст-фуд, обилие сладкого, жирная и острая пища – все это способствует скорому возвращению в стены лечебного учреждения.



Острый панкреатит
Чаще всего первый эпизод обострение панкреатита фиксируется у взрослых людей, сорока-пятидесяти лет. Возникает проблема на фоне злоупотребления спиртными напитками, жирной и острой пищей, да и нарушения пищевого режима в целом. Медицинские работники выделяют четыре основных разновидности острого панкреатита:
- Гнойная форма.
- Отёчная (интерстициальная) форма.
- Геморрагическая форма.
- Частичный или тотальный панкреонекроз (отмирание ткани).
Основной проблемой диагностики острого панкреатита считается мультиспектральность симптомов. Это означает, что у разных людей одно и то же заболевание может проявляться совершенно различными признаками. Однако классическое течение недуга все же имеет характерные симптомы, которые помогают врачам обнаружить недуг.
Диагностика
Врач заподозрит хронический панкреатит уже на основании сбора жалоб, данных анамнеза жизни и заболевания больного. Затем он проведет физикальное обследование, в процессе которого может обнаружить:
- состояние больного – относительно удовлетворительное, средне тяжелое, тяжелое – в зависимости от стадии патологического процесса и тяжести обострения;
- язык обложен;
- кожа и видимые слизистые оболочки субиктеричны или иктеричны (с желтоватым оттенком);
- коленно-локтевое положение пациента (в такой позе уменьшается давление на солнечное сплетение, что облегчает боль);
- как бы «выбухание» в области эпигастрия – свидетельствует о застое пищевых масс в двенадцатиперстной кишке;
- икоту – возникает, если имеет место раздражение диафрагмального нерва.
Если болезнь протекает длительно, то, вероятно, будут обнаружены признаки недостаточности питательных веществ, возникшие по причине дефицита ферментов и нарушения переваривания пищи:
- гипотрофия всех групп мышц;
- атрофия подкожно-жировой клетчатки и пигментация кожи в области поджелудочной железы;
- рыхлые отеки всего тела (квашиоркор);
- истончение, шелушение кожи, пигментация ее.
Пальпация живота в области проекции поджелудочной железы болезненна.
Для подтверждения или опровержения предварительного диагноза пациенту будут даны направления на дообследование:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (уровень общего белка, альбумина, трансферрина, ферритина, АлАТ, АсАТ и прочие показатели);
- определение в крови уровня онкомаркеров (для оценки вероятности трансформации хронического панкреатита в рак поджелудочной железы);
- исследование уровня в крови и моче ферментов поджелудочной железы – панкреатической и общей амилазы, липазы, эластазы 1;
- секретин-панкреозиминовый тест (золотой стандарт диагностики экзокринной недостаточности поджелудочной железы; это прямой зондовый метод исследования);
- тест Лунда, или непрямой зондовый метод;
- бентирамидный тест;
- копрограмма;
- иммуноферментный метод определения эластазы 1 в каловых массах больного;
- УЗИ органов брюшной полости (метод первой линии диагностики);
- эндоскопическая ультрасонография (высокоинформативный диагностический метод);
- компьютерная томография с контрастированием или без него;
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) – также относится к ведущим методам диагностики хронического панкреатита;
- магнито-резонансная томография и холангиопанкреатография (высокочувствительные и информативные методики);
- дуоденоскопия (для диагностики патологии двенадцатиперстной кишки);
- манометрия сфинктера Одди;
- обзорная рентгенография органов брюшной полости (признаком, свидетельствующим о хроническом панкреатите, является кальцификация поджелудочной железы);
- консультации профильных специалистов – гастроэнтеролога, психоневролога, хирурга, эндокринолога.
Конечно, не все эти методики будут назначены пациенту единомоментно – врач направит его на те исследования, которые посчитает необходимыми именно при его форме заболевания.
Профилактика обострений хронического панкреатита

Конечно, лучшее лечение – это профилактика. Хронический панкреатит может обостряться и выкидывать «сюрпризы», о которых пациент даже не догадывается. Это может быть гипергликемия и гипогликемия, выраженный авитаминоз, процессы, приводящие к атрофическому гастриту, нарушениям в работе печени и нервному и физическому истощению.
Основное правило профилактики очень простое. Если хочешь быть здоров, «пропусти через голову» то, что попадает тебе в рот. Прежде, чем проглотить что-либо, нужно подумать, не повредит ли это пищеварению?
Категорически нужно избегать алкоголя. В условиях дефицита инсулина он может привести к гипогликемии и развитию тяжелого состояния, а в том случае, если «повезёт», и разовьется приятное опьянение, то человек «без тормозов» наедается вредной пищи. Поэтому полный отказ от выпивки, курения (сглатывание табачной слюны раздражает пищеварительный тракт) и пищевых соблазнов позволит вам избежать этого заболевания.
Методы лечения
Если панкреатит в стадии обострения, лечение направлено на подавление выработки железой протеолитических ферментов, разрушающих ее собственную ткань. Должна применяться комплексная терапия на фоне охранительного режима с полным исключением любых нагрузок. Основная роль отводится медикаментозной терапии.
Лекарства при обострении панкреатита у взрослых применяются следующие:
- растворы для проведения дезинтоксикационной инфузионной терапии;
- анестетики;
- антациды;
- ингибиторы протеаз;
- спазмолитики;
- панкреатические ферменты;
- холинолитики;
- антибиотики;
- седативные препараты.
Какой препарат из разных групп является оптимальным, всегда решается в индивидуальном порядке. В фазе затихания воспаления, подтвержденного лабораторными и инструментальными методами, к лечению добавляют ЛФК, физиолечение (электро-и фонофорез с анестетиками и спазмолитиками, грязелечение, магнитотерапию).
Чем и как лечить обострение панкреатита, если консервативные методы не помогают, сохраняются боли, создается угроза развития осложнений? Все эти обстоятельства делают необходимым срочное хирургическое вмешательство.
Как снять приступ в домашних условиях: советы врачей
Большинство больных даже при появлении выраженных симптомов острого панкреатита остаются дома и не обращаются за медицинской помощью
Если по каким-то причинам человек не может сразу поехать в больницу, важно знать, как правильно оказать помощь при остром воспалении в домашних условиях
Воспаленная поджелудочная железа
Алгоритм действий при возникновении патологических признаков и выраженном болевом синдроме приведен ниже.
Обеспечить больному полный покой на 1-3 дня
При обострении рекомендуется строгий постельный режим, поэтому важно позаботиться, чтобы кто-то мог осуществлять необходимый уход за больным, если он не хочет ложиться в больницу.
Для уменьшения болей на больное место необходимо наложить холодный компресс (грелка со льдом, завернутая в плотное полотенце). Длительность компресса – не дольше 3-5 минут
Повторять процедуру можно каждые 1,5-2 часа.
Для снижения активности клеток панкреаса назначается голодание (только при диагностированной острой форме заболевания). Его длительность должна составлять от 1 до 3 дней. Начиная с четвертого дня, в рацион можно вводить овощное пюре, нежирные бульоны и жидкую кашу на воде или разведенном молоке.
Для уменьшения болей при панкреатите на больное место необходимо наложить холодный компресс
Если боль очень сильная, допускается применение лекарственных средств из группы спазмолитиков на основе дротаверина («Но-шпа», «Спазмол», «Спазмонет»). Принимать эти препараты можно до 3 раз в день. Разовая дозировка – 40-80 мг (1-2 таблетки). Спазмолитики снимают спазм гладкомышечных волокон, расслабляют стенки органов и сосудов, уменьшают интенсивность болей. Без консультации специалиста принимать средства данной группы можно не дольше двух дней.
Препарат Спазмонет
Препарат Папаверин в форме свечей
Можно ли пить во время обострения?
Некоторые советуют в период обострения панкреатита отказываться от потребления жидкостей, так как вода и другие напитки повышают давление на гладкую мышцу, располагающуюся на внутренней поверхности двенадцатиперстной кишки (сфинктер Одди), что приводит к усилению болей. Такая мера считается оправданной только в том случае, если у больного отсутствуют признаки обезвоживания: сухость губ, бледность кожи, посинение участков кожи под глазами. Обезвоживание развивается на фоне многократной и обильной рвоты, поэтому при подобной симптоматике отказываться от потребления жидкостей ни в коем случае нельзя.
Врачи советуют в период обострения употреблять столовую гидрокарбонатно-натриевую воду, например, «Нарзан» или «Ессентуки» (№ 4 и № 17). Делать это нужно за 1-1,5 часа до приема пищи. Лечебная доза на один прием составляет от 100 до 300 мл. Перед употреблением воду необходимо подогреть до температуры 36°-38°: употребление холодных блюд и напитков при острых воспалительных процессах в тканях поджелудочной железы может спровоцировать усиление имеющихся симптомов.
Вода Ессентуки №4
Что нужно делать при приступе острого панкреатита
Обострение панкреатита должно послужить неотложным визитом к врачу. Но не всегда имеется возможность попасть на прием к специалисту. Чтобы избежать необратимых последствий для поджелудочной железы, которая, к тому же, не может регенерироваться, специалисты советуют придерживаться первых правил самопомощи:
Покой
При острых болях в области подреберья, рвоте, тошноте больному нужно обеспечить полный покой. Больного необходимо уложить в удобной позе, лучше всего подойдет лечь на живот и подтянуть под себя локти и колени. Температура в комнате должна не превышать 18 градусов, тепло только ухудшит и без того плохое самочувствие.
Отказ от пищи
Этиология заболевания состоит в том, что как только пища попадает в желудок, поджелудочной железе приходит сигнал о том, что нужно выработать определенное количество сока. Но при закупоренных протоках и отечности железы ферменты физически не могут попасть вместо своего прямого назначения.
Но действие ферментов направлены на то, чтобы через короткий срок начать расщеплять пищу, и если они не попали в двенадцатиперстную кишку, то свои функции они начинают выполнять в теле железистой ткани, тем самым провоцируя ее отмирание.
Доктора настоятельно советуют при начале рецидива прекратить употреблять пищу, даже самую некалорийную. Максимум, что может себе позволить больной – это минеральная вода, чтобы избежать обезвоживания, если присутствует рвота. Малейшее употребление еды вызовет очередной приток ферментов, который только усилит болевой синдром в подреберье.
Приложить холод
Холодный компресс, может на время унять боль. Это лучший метод, которым можно воспользоваться при рецидиве, поскольку анальгетики могут приглушить состояние настолько, что при осмотре врач может неправильно поставить диагноз и не увидеть полной картины заболевания.
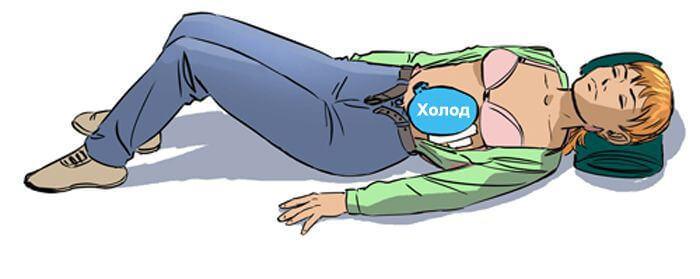
Компресс с холодной водой делают при помощи грелки. В грелку набирают холодную воду и кладут ее в морозилку. Вода не должна полностью замерзнуть, чтобы не повредить кожу пациента, но нужно чтобы она была достаточно холодной. Грелку прикладывают к области пораженного места только со стороны спины на 15–20 минут.
Холод замедлит разрушительные процессы и немного снимет отек с поджелудочной железы
Сделать очередной компресс можно через 1 час, но стоит обращать внимание, чтобы пациент не получил переохлаждение
При первой же возможности необходимо сразу же отправляться в больницу. Самостоятельно можно пробовать снимать симптоматику воспаления поджелудочной железы в течение суток, если методы приносят облегчение. Если же панкреатит продолжает обостряться, то нужно искать пути незамедлительной медицинской помощи.
Квалифицированные врачи помогут с помощью медикаментозной терапии снять отечность и болевой синдром, улучшат пищеварение, помогут нейтрализовать закупоренные ферменты. Комплексный подход медиков в большинстве методов приводит к тому, что лечение при панкреатите ограничивается приемом лекарств, только в крайне запущенных формах требуется оперативное вмешательство и удаление отмерших частей тканей.
Хронический панкреатит – что делать, чтобы не допустить обострений
Человек, у которого было диагностировано это заболевание, на всю жизнь становится в какой-то мере его заложником.
Хотя врачи и предупреждают, что диеты нужно придерживаться примерно год, но никто не может гарантировать, что этого достаточно и что съеденное жареное, выпитый во время праздничного застолья алкоголь не приведут к воспалению поджелудочной железы. Поэтому образ питания и образ жизни приходится подстраивать под капризы болезни.
- Человеку необходимо придерживаться дробного питания. Так, диеты №5 и 5п, выверенные десятилетиями, настаивают на пятиразовом приеме пищи небольшими порциями. У кого нет возможности соблюдать этот режим, должны помнить, что увеличивается вероятность обострения. Общая калорийность дневного рациона – 2500 кКал. Переедание может негативно сказаться на течении заболевания.
- При панкреатите нельзя употреблять алкоголь, сладкое, газированное, жирное. Поджелудочная очень не любит таких блюд и напитков. Различные специи также под запретом.
- Количество принимаемой жидкости должно быть не меньше, чем 2 литра. Это могут быть некрепкий чай, кисели, компоты из различных сухофруктов, травяные отвары. Вместо сахара разрешены сахарозаменители.
- Перечни запрещенных диетой продуктов довольно велики. Однако этот способ питания становится жизненной необходимостью.
- Действенной профилактической мерой является посещение лечащего врача или узкопрофильного гастроэнтеролога. Визиты следует делать раз в полгода.
- Санаторно-курортное лечение, физиотерапевтические процедуры укрепляют иммунитет и оказывают очень хорошее влияние на состояние поджелудочно железы.
Панкреатит – заболевание сложное, серьезное, чреватое тяжелыми последствиями
Однако внимание к своему здоровью и выполнение предписаний врача вполне способны продлить человеку полноценную жизнь
Диетический рацион
Помимо лечения медицинскими препаратами, в период рецидива болезни поджелудочной железы обязательным условием является соблюдение диетического рациона. Лечебное питание должно быть подчинено следующим правилам:
- режим голодания в первые 2–3 суток с момента проявления признаков рецидива;
- полное устранение животных жиров и ограничение углеводных продуктов;
- употребление пищи, содержащий максимум белка;
- рациональный прием пищи (кушать следует каждые два–три часа);
- исключение кулинарной обработки блюд способом жарки (пищу необходимо готовить на пару, варить, тушить);
- соблюдение питьевого рациона, при отказе от чрезмерно горячих напитков (пить нужно не менее 2 л воды ежедневно).
Голодная диета в начале лечения необходима, чтобы не подвергать воспаленную железу раздражению. Употребляемая жидкость не должна содержать сахара и газа. Рекомендуется минеральная вода, содержащая щелочь (Боржоми, Ессентуки), с предварительно выпущенными пузырьками газа. В больничных условиях пациентов кормят согласно диете «Стол №5», по классификации Певзнера.
Лечебное питание в домашних условиях
При обострении поджелудочной железы после выписки из стационара, строгий рацион необходимо соблюдать на протяжении трех недель. Также следует продолжать курс лечения медикаментами, которые определит врач. Обычно, назначаются таблетки, содержащие ферменты для улучшения пищеварительного процесса, и препараты, снижающие производство желудочного сока. В домашних условиях нужно придерживаться правил дробного питания и полноценного питьевого режима. Это позволит поддержать работу поджелудочной железы и снизить нагрузку на нее.
Из ежедневного меню исключаются следующие категории продуктов питания:
- мясо и птица (свинина, баранина, утка);
- консервы мясные (паштет, тушенка) и рыбные (включая икру);
- молочная продукция с высоким процентом жирности;
- колбасные изделия (сосиски, ветчина, колбаса);
- жирная рыба (осетр, палтус, мойва, скумбрия);
- острые, соленые, копченые продукты;
- кукуруза и бобовые культуры;
- все сорта капусты, редис, раздражающие лук и чеснок.
- выпечка и сладкие десерты;
- жирные соусы на майонезной основе и кетчупы.
Нельзя пить газированные напитки, свежевыжатые неразбавленные соки и кофе. При проблемах с поджелудочной железой категорически запрещается алкоголь.

К продуктам, которые можно есть, без ущерба для воспаленной железы относятся:
- пшеничные сухари и галеты;
- нежирная рыба (навага, минтай);
- мясо птицы (курица без кожи, индейка);
- омлет из белков;
- обезжиренные молочные продукты (кисломолочные – не более 2% жирности);
- картофель (вареный, тушеный);
- каши из любых злаков на водной основе или молоке не более 1,5% жирности;
- пюре из ягод и фруктов (кроме цитрусовых);
- макаронные изделия.
Сладости рекомендуется ограничить медом или мармеладом в небольших количествах.
Диагностика заболеваний поджелудочной
Поставить точный диагноз при болевых ощущениях в поджелудочной может только врач, опираясь на результаты лабораторных и технических исследований. Расшифровка анализа крови имеет ключевую ценность – наиболее показателен уровень лейкоцитов и показатели амилазы (вещество, участвующее в синтезе углеводов). По-другому это вещество так и называют – «панкреатическая амилаза». Норма её содержания – 65 единиц, при превышении нормы вдвое ставится диагноз «Острый панкреатит». Критическая для человека цифра – 1000 единиц, в этом случае состояние считается предсмертным и человека немедленно помещают в реанимацию, на хирургический стол.
Панкреатическая амилаза
Также пациент сдаёт биохимический анализ крови для получения более широкого списка показателей. Анализ крови – очень точное исследование, но случается, что показатели остаются в норме или превышают её несущественно. Так бывает при стремительном развитии болезни или из-за индивидуальных особенностей человека. В этом случае подключаются другие методы.
К ним относят УЗИ или рентгенографию брюшной полости, гастро- или эндоскопию, компьютерную томографию. Также делается анализ мочи, копрограмма, могут применяться экспресс-тесты.
Состояние крови пациента – главный маркер болезни или её отсутствия
Лечение обострения хронического панкреатита
Острые симптомы и лечение обостренного панкреатита требуют особенного подхода.
Если при обострении панкреатического поражения поджелудочной железы не представляется возможным получение квалифицированной помощи медицинских работников, то необходимо знать, как правильно оказать первую помощь больному и улучшить его общее самочувствие.
Для этого необходимо сделать внутривенную инъекцию раствора но-шпы, папаверина, или Платифилина. Если нет навыков постановки внутривенных инъекций, то для облегчения общего самочувствия необходимо принять один из данных препаратов в таблетизированной форме. Как только пациенту станет легче, необходимо доставить его в медицинское учреждение для проведения полного обследования, госпитализации и назначения необходимого лечения.
Консервативное лечение в стационаре
Лечение хронического панкреатита в стадии обострения необходимо проводить амбулаторно под наблюдением медицинского персонала. Принцип устранения симптоматических признаков обостренного панкреатита заключается в проведении следующих мероприятий:
- Полное исключение употребления какой-либо пищи на два-три дня. Разрешено только дробное щелочное питье в виде минеральной воды по ¼ стакана через каждые 40-50 минут.
- Внутривенно вводится соляной раствор посредством постановки капельницы. Это необходимо для восполнения организма пациента жидкостью и полезными питательными веществами, так как перорально принимать какие-либо препараты на первом этапе лечения поджелудочной железы при обострении панкреатита категорически запрещено.
- Со второго либо третьего дня лечения пациенту вводится специальное диетическое питания со столом №5. Соблюдение строгой диеты является основой успешного проведения терапевтического лечения рецидива.
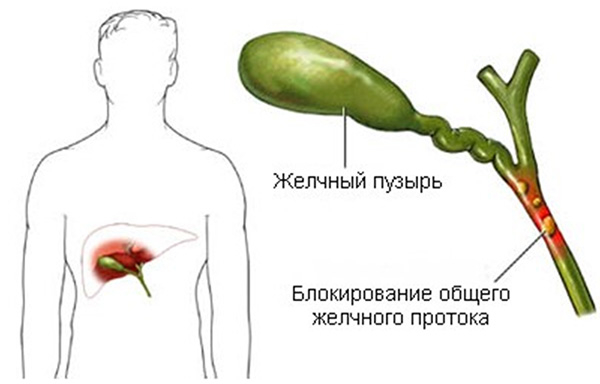
- В тяжелом случае может проводиться полное промывание брюшины, а также удаление желчного пузыря, после чего удаленный орган не будет провоцировать усугубление патологии поджелудочной и восстановить ее работоспособность станет гораздо проще.
- Из числа медикаментов спазмолитического спектра действия назначается прием Дротаверина, либо Спазмалгона.
- Также назначается ферментативный препарат – Креон.
- Для восстановления кислотно-щелочного баланса прописывается Омепразол, срок применения которого определяется лечащим врачом.
- Для снятия болезненности, в большинстве случаев, используются таблетки Парацетамола либо Анальгина.
Прием медикаментов зачастую комбинируется использованием народных рецептов.
Овсяной кисель обладает многокомпонентным составом, что обеспечивает ему широчайший спектр положительных целебных свойств. В его состав входят:
- незаменимые аминокислоты в виде триптофана, лизина, холина, лецитина и др.;
- витаминные комплексы групп А, В, Е и РР.
- минеральные микроэлементы, среди которых в большей концентрации находится железо, кальций, калий, фосфор и магний.
Обычный кисель является сладким десертным продуктом. Но, овсяной лечебный кисель должен готовиться только путем брожения и употребляться в виде самостоятельного блюда каждый день в утреннее время, так как он обладает еще и бодрящей силой.

Медикаменты, которые не рекомендуется использовать
При обострении хронического панкреатита не рекомендуется использовать в качестве лечения все медикаментозные средства, в составе которых имеется желчь. К такой разновидности лекарственных препаратов относятся: Фестал, Энзистал и Дигестал.
При тяжелом обострении, а также при умеренной степени тяжести рецидива нужно исключить прием препарата Креон. Медикаменты, имеющие слабительный эффект также запрещены к употреблению, так как обострение патологии сопровождается развитием диареи, а прием таких препаратов может спровоцировать серьезнейшие осложнения, вплоть до обезвоживания и летального исхода.
Профилактика обострения панкреатита
Необходимо придерживаться 3 основных правил:
- Здоровый образ жизни, а именно соблюдение диеты, свежий воздух, физические нагрузки.
- Отказ от вредных привычек — алкоголь и курение.
- Прием комплексов витаминов, особенно в периоды обострения респираторных инфекций.
В правильное питание входит только полезная пища. Никаких жирных, копченых, соленых блюд (сало, перец, горчица). Питаться лучше всего дробно, небольшими порциями. Еда не должна быть слишком горячей или холодной (то же самое относится и к напиткам).
Привычный алкоголь можно заменить вкусными напитками — свежевыжатыми соками, морсом, компотом, отваром. В первое время будет очень тяжело, и пациент может сорваться к излюбленному своему образу жизни.
Однако если думать о том, какую порцию здоровья может принести каждый витаминный напиток, то это может даже войти в привычку. Для соков хорошо подойдут овощные (капуста, морковь, картофель) либо фруктовые, ягодные, но не кислые.
Хронический панкреатит лечится длительно, практически постоянно. Диетическое меню весьма разнообразно и врач может составить такой рацион, который не сможет наскучить. Ведь не все удовольствие в жирной пищи, еда, приготовленная на пару, может быть даже вкуснее.
Важно помнить, что если придерживаться всех правил, то симптомы болезни могут никогда не настигнуть пациента
Что делать при обострении панкреатита: народные средства
Народная медицина богато представлена травяными сборами, отварами и настоями различных растений. Самые распространенные средства – это отвар из плодов шиповника, клюквенный морс, овсяной кисель и картофельный сок. Хорошим противовоспалительным свойством славятся продукты пчеловодства во главе с прополисом. Чрезвычайно эффективна смесь из лимона, петрушки и чеснока.
Монастырский чай, включающий в свой состав множество целебных трав, способен снять симптомы и заглушить воспаление, если обострился панкреатит. Что делать – лучше не допускать рецидива, следуя правилам профилактики. Предупредить осложнения и обострения проще, нежели их лечить. Будьте здоровы!