Что означают толчки в области сердца?
Содержание:
Почему тяжело дышать – реакция организма
Во многих случаях ситуации с нехваткой воздуха могут быть показателем серьезных заболеваний. Поэтому нельзя игнорировать такое отклонение и ждать, пока очередной приступ пройдет в надежде, что новый повториться не скоро.
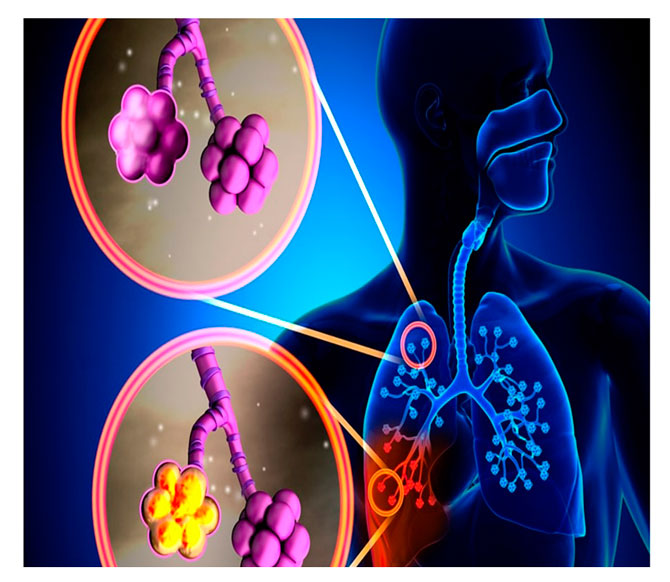
Практически всегда, если не хватает воздуха при вдохе, причина кроется в гипоксии – падении содержания кислорода в клетках и тканях. Также дело может быть в гипоксемии, когда кислород падает в самой крови.
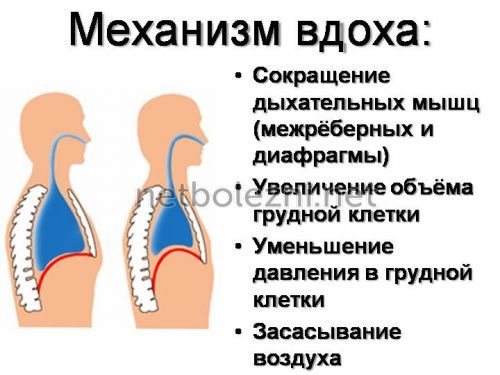
Каждое из этих отклонений становится основным фактором, почему начинается активизация в мозговом дыхательном центре, учащается сердцебиение и дыхание. В таком случае газообмен в крови с атмосферным воздухом становится более интенсивным и кислородное голодание уменьшается.
Почти у каждого человека возникает ощущение нехватки кислорода во время бега или другой физической активности, но если такое происходит даже при спокойном шаге или в состоянии покоя, то значит, ситуация серьезная. Любые показатели, как изменение ритма дыхания, одышка, длительность вдоха и выдоха не должны игнорироваться.

Сопутствующие симптомы
Определенная степень сердечного дискомфорта иногда происходит у каждого человека. Но большинство людей его не воспринимают. Иногда он может ощущаться как неприятные нерегулярные сокращения. Некоторые люди описывают его, как учащенное сердцебиение.
Но симптомы этого проявления могут варьироваться. Иногда они включают:
- тошноту;
- головокружение;
- одышку;
- давление в груди;
- тахикардию.
Желудочковые проявления в основном ощущаются человеком во время вечерних периодов отдыха; иногда возникают толчки в сердце ночью. Они обычно описываются как минутное «сердцебиение» или комок, подступающий к горлу. Это ощущение обусловлено гиперконтрактивным сокращением левого желудочка, вызванным увеличением объема энддиастолического отдела или пропуском сердечного удара при последующей посттрасистолической паузе.
Пальпитация также чаще ощущается в положении на левом боку, когда сердце находится ближе к стенке грудной клетки
Важно отметить, что степень симптоматики не коррелирует с тяжестью заболевания. Некоторые изолированные экстрасистолы некоторыми пациентами воспринимаются интенсивно, в то время как другие остаются бессимптомными даже при сложных желудочковых эктопиях
Как и почему появляется трепетание предсердий?
Трепетание предсердий – это вариант суправентрикулярной тахикардии, то есть очаг возбуждения появляется в предсердиях, вызывая их слишком частые сокращения.
Причины трепетания предсердий довольно разнообразны, но всегда в основе лежит органическое повреждение сердечной ткани, то есть изменение самой анатомической структуры органа. С этим можно связать более высокую частоту патологии у пожилых лиц, в то время как у молодых аритмии больше носят функциональный и дисметаболический характер.
Среди заболеваний, сопровождающихся ТП, можно отметить:
- Клапанные пороки сердца;
- Ишемическую болезнь в виде диффузного кардиосклероза, постинфарктного рубца или острого инфаркта миокарда;
- Кардиомиопатии и миокардиодистрофии;
- Воспалительные процессы в эндо- и миокарде;
- Артериальную гипертензию, особенно, с сильной гипертрофией стенки левого желудочка.
Нередки случаи трепетания предсердий у больных с легочной патологией – хроническими обструктивными заболеваниями (бронхит, астма, эмфизема), тромбоэмболиями в системе легочной артерии. Предрасполагает к этому явлению расширение правых отделов сердца вследствие повышения давления в легочной артерии на фоне склероза паренхимы и сосудов легких.
После кардиохирургических операций в первую неделю высок риск этого типа нарушения ритма. Его диагностируют после коррекции врожденных пороков, аорто-коронарного шунтирования.
Факторами риска ТП считают сахарный диабет, нарушения электролитного обмена, избыток гормональной функции щитовидной железы, различные интоксикации (лекарствами, алкоголем).
Как правило, причина трепетания предсердий ясна, но случается, что аритмия настигает практически здорового человека, тогда речь идет об идиопатической форме ТП. Нельзя исключить роль и наследственного фактора.
В основе механизма появления трепетания предсердий – многократно повторяющееся возбуждение волокон предсердий по типу macro-re-entry (импульс как бы ходит по кругу, вовлекая в сокращение те волокна, которые уже сокращались и должны быть в этот момент расслаблены). “Повторный вход” импульса и возбуждение кардиомиоцитов свойственен именно структурным повреждениям (рубец, некроз, очаг воспаления), когда создается препятствие для нормального распространения импульса по волокнам сердца.
Возникнув в предсердии и вызвав повторяющееся сокращение его волокон, импульс все же достигает предсердно-желудочкового (АВ) узла, но так как последний не может проводить столь частые импульсы, то возникает частичная блокада – до желудочков доходит самое большее – половина предсердных импульсов.
Ритм сохраняется регулярным, а соотношение количества сокращений предсердий и желудочков пропорциональны в зависимости от числа проведенных к желудочковому миокарду импульсов (2:1, 3:1 и т. д.). Если к желудочкам доходит половина импульсов, то у пациента будет тахикардия до 150 ударов в минуту.
трепетание предсердий, переходящее от 5:1 к 4:1
Очень опасно, когда все предсердные импульсы доходят-таки до желудочков, и соотношение систол всех отделов сердца становится 1:1. В этом случае частота ритма достигает 250-300, резко нарушается гемодинамика, пациент теряет сознание и появляются признаки острой сердечной недостаточности.
ТП может самопроизвольно перейти в фибрилляцию предсердий, для которой не характерен регулярный ритм и четкое соотношение числа желудочковых сокращений к предсердным.
В кардиологии выделяют две разновидности трепетания предсердий:
типичное и обратное типичное ТП
- Типичную;
- Атипичную.
При типичном варианте синдрома ТП волна возбуждения идет по правому предсердию, частота систол достигает 340 в минуту. В 90% случаев сокращение происходит вокруг трехстворчатого клапана против часовой стрелки, у остальных больных – по часовой.
При атипичной форме ТП волна возбуждения миокарда проходит не по типичному кругу, затрагивая перешеек между устьем полых вен и трехстворчатым клапаном, а по правому или левому предсердию, вызывая сокращения до 340-440 в минуту. Эту форму нельзя купировать чреспищеводной кардиостимуляцией.
Лекарства, применяемые при проблемах с дыханием
Применение любых лекарственных средств должно осуществляться только по назначению врача. При проблемах с дыханием могут быть использованы следующие препараты:
Антигистаминное средство, оказывает антиаллергическое действие. При проблемах с дыханием применяется для снятия отеков, в том числе вызванных приемом лекарств или укусами насекомых. Не обладает седативным эффектом. Выпускается в виде таблеток.
Лекарство в виде аэрозоля употребляют в качестве срочной помощи для снятия спазма бронхов и удушья при бронхиальной астме. Для этого взрослому необходимо однократно вдохнуть 0,1-0,2 мг распыляемого через рот препарата. Абсолютных противопоказаний нет.
Нехватка воздуха — патологическое состояние. На него жалуются не только пожилые люди, но и пациенты в возрасте от 16 лет. Если затруднено дыхание на протяжении длительного периода, то такая аномалия может угрожать жизни больного. Часто врачи рассматривают нехватку воздуха в качестве симптома, свидетельствующего о тяжелых заболеваниях. Как быстро справиться с удушьем, зачастую знают только больные бронхиальной астмой. У них затрудненный вдох купируется применением ингаляторов.
Лечение
Перед началом лечения важно определить, имеют место единичные экстрасистолы у здорового человека, или толчки в сердце – это проявление другого, более серьезного заболевания. Первичную болезнь необходимо вылечить в первую очередь
Также важно отрегулировать дисбаланс в уровнях минералов, устранить факторы, вызывающие раздражение (алкоголь, кофеин, никотин, стресс и т.п.).
Сами проявления обычно не требуют лечения, особенно если пациент их не ощущает. В случае присутствия субъективных жалоб, для подавления толчков кардиолог назначает β-адреноблокаторы или Пропафенон или в сочетании с препаратами для общего успокоения.
Если экстрасистолия вызывает более тяжелые аритмии (тахикардию) и не может быть подавлена лечением, пациенту вводят имплантат – кардиовертер-дефибриллятор.
У пациентов с множественными экстрасистолами, риском осложнений, для удаления их источника может быть использована радиочастотная абляция.
Следующие показания к радиочастотной абляции желудочковой эктопии:
- неэффективность фармакотерапии для подавления симптоматики;
- частая экстрасистолия (>10-15%);
- отказ пациента от длительного фармакологического лечения.
Профилактика заключается в регулярном здоровом питании, сокращении употребления кофеиновых напитков (кофе, кола), никотина, энергетических напитков, поскольку эти вещества раздражают сердечную мышцу, вызывают неприятные пальпитации.
Признаки заболевания
И все-таки отличить гипервентиляционный синдром от другого заболевания, помогает неврологическая симптоматика. Невроз дыхательных путей, кроме присущих именно этому заболеванию проблем с дыханием, имеет и общие для всех неврозов симптомы:
- нарушения со стороны сердечно-сосудистой системы (аритмия, частый пульс, боли в сердце);
- неприятные симптомы со стороны пищеварительной системы (нарушения аппетита и пищеварения, запоры, боли в животе, отрыжка, сухость во рту);
- нарушения со стороны нервной системы могут проявляться в головных болях, головокружениях, обмороках;
- тремор конечностей, мышечные боли;
- психологические симптомы ( тревожность, панические атаки, нарушение сна, снижение работоспособности, слабость, периодически возникающая невысокая температура).
И конечно, невроз дыхательных путей имеет присущие именно этому диагнозу симптомы – ощущение недостатка воздуха, невозможность сделать полный вдох, одышка, навязчивая зевота и вздохи, частый сухой кашель, невротическая икота.
Главная особенность этой болезни – периодические приступы. Чаще всего они возникают как следствие резкого снижения концентрации углекислого газа в крови. Парадоксально, но сам больной при этом ощущает наоборот, как бы нехватку воздуха. Во время течения приступа, дыхание больного поверхностное, частое, оно переходит в краткосрочную остановку дыхания, а потом – чреда глубоких судорожных вдохов. Такие симптомы вызывают у человека панику, и в дальнейшем заболевание закрепляется за счет того, что пациент с ужасом ждет следующих возможных приступов.
Гипервентиляционный синдром может протекать в двух формах – острой и хронической. Острая форма имеет сходство с паническим приступом – возникает страх смерти от удушья и нехватки воздуха, невозможности глубоко дышать. Хроническая форма болезни проявляется не сразу, симптомы нарастают постепенно, заболевание может продолжаться длительный период времени.

Чаще всего, невроз дыхательных путей действительно возникает по психологическим и неврологическим причинам (обычно – на фоне панических атак и истерии). Но около трети всех случаев этой болезни имеет смешанную природу. Какие еще причины могут послужить для развития дыхательного невроза?
- Болезни неврологического профиля. Если нервная система человека уже работает с нарушениями, то возникновение новых симптомов (в частности, невротической нехватки воздуха) вполне вероятно.
- Заболевания дыхательных путей – в дальнейшем они тоже могут перейти в дыхательный невроз, особенно если не были пролечены полностью.
- Имеющиеся в анамнезе психические нарушения.
- Отдельные болезни системы пищеварения и сердечно-сосудистой системы могут как бы «имитировать» гипервентиляционный синдром, вызывая у больного чувство нехватки воздуха.
- Некоторые токсические вещества (а также медицинские препараты, при передозировке или побочном эффекте) также могут вызывать симптомы дыхательного невроза – одышку, чувство недостатка воздуха, невротическую икоту и другие.
- Предпосылкой к возникновению болезни является особый тип реакции организма – его сверх-чувствительность к изменению концентрации углекислого газа в крови.

Виды одышки
В зависимости от частоты дыхания одышка диагностируется, как тахипноэ – более 20 дыхательных движений/минуту или как брадипноэ – менее 12 дыханий/минуту. Кроме того, различают одышку на вдохе – инспираторную и выдохе – экспираторную. Может быть смешанный вариант диспноэ. Существуют и другие характеристики затрудненного дыхания, коррелирующиеся причинами патологического состояния:
- при механической обтурации дыхательных путей возникает одышка смешанного типа, возраст чаще детский, мокроты нет, присутствие инородного тела вызывает воспаление;
- при малокровии тип одышки тоже смешанный, мокрота отсутствует, но симптомы развиваются исподволь, особенность – бледность кожи, нужна диагностика триггера патологии;
- при ИБС дыхание тяжелое на вдохе с клокочущими хрипами, чаще диспноэ ночное, приступами, при этом очевиден акроцианоз, холодные конечности, набухшие шейные вены, мокроты много, возраст – пожилой;
- черепно-мозговая травма дает аритмичную одышку смешанного типа, мокрота отсутствует, возможны судороги, параличи, потеря сознания, иногда слышны кашель и сильные хрипы, возрастных, гендерных различий нет;
- сужения бронхов, потери эластичности легких вызывает затрудненное или учащенное дыхание;
- мозговая одышка появляется из-за патологического раздражения дыхательного центра (опухоли, кровоизлияния), возможен комок в горле, затрудненное дыхание и кашель.
Особенности состояния
Ощущение, что замирает сердце, обычно возникает при экстрасистолии – состоянии, которое характеризуется «лишним» сердечным сокращением. Вначале появляется сильный внеочередной толчок, после чего больной чувствует, как его сердце замерло, что в данном случае является компенсаторной паузой. Совершенно естественно, что для восстановления нормального ритма нужны такие паузы; кроме того, данное явление считается самым безопасным из всех нарушений сердечного ритма (если отсутствуют патологии), однако человек при этом испытывает сильнейший страх. Больному кажется, что его сердце вот-вот остановится. Состояние может сопровождаться проявлением следующих симптомов:
- сильная нехватка воздуха;
- ощущение удушья,
- звон в ушах;
- невозможность полноценно вдохнуть;
- жжение в груди;
- интенсивное напряжение;
- ощущение сдавливания в грудине;
- повышение артериального давления;
- головокружение;
- онемение или похолодание конечностей;
- дрожь в теле;
- паника;
- страх смерти;
- тошнота
- деперсонализация;
- рвотные позывы.
Экстрасистолы могут возникать у страдающих ВСД по разным причинам. Например, это может быть остеохондроз, в результате которого защемленный нерв провоцирует возникновение «лишних» импульсов. В том случае, если замирание случается после принятия определённой позиции туловища, следует проконсультироваться со специалистом – возможно, ситуация связана с нарушениями позвоночника.
Ещё одной причиной экстрасистол может являться кардионевроз. Данное расстройство часто возникает по причине однажды пережитой панической атаки, сопровождается перебоями или болями в сердце. В дальнейшем больной начинает постоянно прислушиваться к своему сердечному ритму, часто он ощущает замирание сердца при вдохе, после чего оценивает, насколько правилен этот вдох.
Нередко такое замирание может привести к развитию у человека кардиофобии – иррационального страха умереть от сердечного заболевания. Страдающие фобией испытывают острые опасения по поводу малейшего «отклонения от курса», что только усугубляет положение. В некоторых случаях возможно развитие патологического страха смерти, таких больных особенно пугает замирание сердца перед сном.
Народные средства при тахикардии
Для того, чтобы нормализовать сердцебиение, народная медицина советует применить следующие рецепты:
- Заменить привычную чашку кофе или чая на лекарственную смесь плодов шиповника и боярышника, листьев пустырника, зеленого чая, всех ингредиентов взять по половине чайной ложки.
- Отрегулирует ритм сердца настой из цветков синего василька, пить его по 100 мл трижды в сутки в течение 3 месяцев.
- Полезен при данной проблеме сок овса из зелени растения, его принимать по 50 мл трижды в сутки. Максимально эффективно средство, если учащение сердцебиения соседствует с гипертензией.
- Если заваривать месяц мяту или мелису и пить как чай, то приступы тахикардии станут реже и будут ощутимо легче переноситься. Больше это относится к женщинам, так как данные травы считаются очень полезными именно для женского организма. Мужчинам же, напротив, мятой и мелиссой увлекаться не стоит, так как они снижают либидо.
- Настой адониса употреблять курсом в две-три недели по столовой ложке трижды в сутки.
- Настой боярышника. 1 ст.ложку цветков боярышника заливают 1 стаканом кипятка, а затем настаивают в течение 20 минут. Принимать настой нужно каждый день за полчаса до еды 3 раза в день по полстакана.
- Настой из горицвета. 1 ч.ложку травы горицвета нужно залить стаканом кипятка и еще раз прокипятить (5 минут). После этого отвару нужно дать настояться в течение 2 часов. Процедить и пить по столовой ложке 3 раза в день.
Причины нехватки воздуха
Все причины, по которым человек может обратиться к доктору с жалобой: «Не могу вздохнуть полностью и постоянно зеваю», можно условно разделить на психологические, физиологические и патологические. Условно — потому, что все в нашем организме тесно взаимосвязано, и сбой одной системы влечет за собой нарушение нормальной работы других органов.
Так, длительный стресс, который относят к психологическим причинам, может спровоцировать гормональный дисбаланс и сердечно-сосудистые проблемы.
Физиологические
Самыми безобидными являются физиологические причины, которые могут вызвать затрудненное дыхание:

Трудно дышать в жару, особенно при сильном обезвоживании. Кровь становится гуще, и сердцу тяжелее протолкнуть ее по сосудам. В результате тело недополучает кислород. Человек начинает зевать и пытаться дышать глубже.
Медицинские
Одышку, зевоту и регулярно ощущаемую нехватку воздуха могут спровоцировать серьезные заболевания. Причем часто эти признаки являются из первыми симптомами, позволяющими диагностировать болезнь на ранней стадии.
Поэтому если вам постоянно трудно дышать, обязательно отправляйтесь к врачу. Среди возможных диагнозов чаще всего встречаются следующие:

Как видите, большинство заболеваний не просто серьезно — они представляют угрозу для жизни пациента. Поэтому если нехватку воздуха вы ощущаете часто, то лучше не затягивать с визитом к врачу.
Психогенные
И снова нельзя не вспомнить о стрессе, который является сегодня одной из главных причин развития множества заболеваний.
Зевание при стрессе — безусловный рефлекс, заложенный в нас природой. Если понаблюдать за животными, можно заметить, что когда они нервничают, они постоянно зевают. И мы в этом смысле от них ничем не отличаемся.
При стрессе возникает спазм капилляров, а сердце начинает учащенно биться через выброс адреналина. Из-за этого повышается кровяное давление. Глубокий вдох и зевота выполняют в этом случае компенсаторную функцию и предохраняют мозг от разрушения.
При сильном испуге часто бывает мышечный спазм, из-за которого становится невозможным сделать полный вдох. Не зря же существует выражение «перехватило дыхание».
Без очереди
Обычно столкнувшиеся с этой проблемой люди жалуются, что у них на несколько секунд будто бы замирает сердце. В некоторых случаях это может сопровождаться ощущением сердечного толчка, чувством нехватки воздуха. Причина тому экстрасистолы – внеочередные сердечные сокращения. В сердце возникает импульс, из-за которого один удар происходит раньше, чем нужно, а следующий – в положенное ему время. Соответственно, пауза между сокращениями удлиняется – это и вызывает неприятные симптомы.
Экстрасистолия – самый распространенный вид аритмии. Внеочередные сокращения сердца периодически возникают у 70–80% людей старше 50 лет. Бывают они и у молодых, в том числе и у спортсменов, обладающих тренированным сердцем. Из-за этого многие думают, что такие сбои ритма неопасны. Однако это не совсем так. Экстрасистолия может быть вызвана различными причинами и, соответственно, иметь разные последствия. Исходя из этого и принимают решение об исследовании.
Почему ребенку тяжело дышать при кашле
Сильный кашель у ребенка может возникнуть вследствие ларинготрахеита (ложного крупа). Чаще всего поражает малышей с 2 месяцев до 6 лет. Начинается как обычная простуда. Проявляется сильным лающим кашлем, свистящим вдохом, выраженным отеком гортани, осиплостью голоса. Ребенку тяжело дышать по ночам, он жалуется на нехватку воздуха.

У маленьких детей причина тяжелого дыхания кроется в повышенном слюноотделении и скоплении соплей в носоглотке. Ухудшает симптоматику сухой, слишком теплый воздух в помещении.
Если в приступе кашля у малыша появились хрипы, удушье, посинел носогубный треугольник, возможно, в горло попал инородный предмет.
Классификация толчков в сердце
Проблема в большинстве случаев начинается из желудочка (60% диагностированных обращений) или предсердия (25%). При патологии сердечной мышцы неправильный импульс выходит из синусо-предсердного узла, который и отвечает за слаженную работу органа. Приступы различаются по частоте:
- редкие (менее 5 раз за 1 минуту);
- средние (от 6 до 15 раз);
- частые (более 15 раз за минуту).
В основе медицинской классификации толчков в области сердца лежит зона поражения, из которой выходит неправильный ритм:
- Наджелудочковая: замирание провоцирует участок вне органа. За проблему отвечает предсердие и клапаны, регулирующие подачу крови.
- Желудочковая: более тяжелая форма патологии, которая часто осложняется сбоем и аритмией. Возбуждение начинается внутри органа, переходит волнами по стенкам.
В зависимости от причины образования толчков, кардиологи предлагают следующее разделение, облегчающее диагностику:
- Органические: фактор риска всегда заключается в болезнях внутренних органов, патологиях развития сердца. В этом случае экстрасистолия может быть врожденной и сопровождать пороки, либо приобретается при инфаркте, ишемии.
- Функциональные: толчки провоцируют проблемы нервной системы человека, обострения вегетативных патологий. Причины могут скрываться в нарушении питания, отсутствии необходимых витаминов и аминокислот.
Если больной ощущает одиночный удар изнутри, речь идет об одиночном очаге – монотропном. При множественных спазмах подозревается политропная форма нарушения.
Диагностика
Экстрасистолия – это специфическое заболевание, которое невозможно установить только лишь на основании жалоб пациента. Окончательный диагноз можно установить только при дополнительных исследованиях:
- ЭКГ – позволяет подтвердить наличие дополнительных сокращений и место возникновения патологического импульса.
- ЭКГ с физическими пробами – процедура выявления сбоев в ритме сердца, которые можно обнаружить при дополнительной нагрузке.
- Суточная запись ЭКГ – это оценка количества и частоты дополнительных сокращений в течение 24 часов. Такая процедура направлена на выявление зависимости от внешнего воздействия.
- ЭхоКГ – способ, позволяющий определить работоспособность всех камер сердца, направленный на поиск причины сбоя в сердечном ритме.
- ЭФИ – это исследование назначается пациентам, у которых имеются иные факторы риска, в результате которых возникают нарушения ритма.
Тахикардия
Большинство сердечных заболеваний могут привести к летальному исходу. Среди них и тахикардия, характеризующаяся нарушением работы сердца. Симптоматика обычно следующая:
- обморок и ощущение нехватки сил;
- сильные толки в висках, области шеи и сердца;
- холодный пот и слабость;
- потемнение в глазах и головокружение.
Кроме этого, возможна пульсация в области сердца и ухудшение сна и аппетита. Повышенный пульс или наоборот пониженный – это влияние тока крови. По норме пульс должен составлять 60-90 ударов в минуту, а если он больше, то уже налицо признаки тахикардии. Обычно она возникает при следующих факторах влияния:
- эндокринные нарушения;
- гипотония;
- пониженный уровень гемоглобина;
- патологии сердца и сосудов;
- воздействие некоторых лекарственных препаратов;
- эмоциональная нагрузка или физическое напряжение.
Однако, не всегда повышенный пульс может говорить о проблемах с сердцем. Причинами учащения сердцебиения и повышения пульсации, может послужить выброс адреналина в кровь, который возникает при быстром беге, сильных физических нагрузках, волнении и резкой смены ситуаций на стрессовую. В таких случаях причин для беспокойства нет.
Причина «толчков сердца»
В подавляющем большинстве случаев, то есть, практически всегда, экстрасистолы являются рефлекторными. И их причина кроется не в заболеваниях сердца, а в перевозбужденном состоянии нервной системы. Причем, не столько в осознаваемом страхе, беспокойстве, усталости, сколько в возбуждении вегетатики, которая не поддается сознательному контролю (например, при вегето-сосудистой дистонии, панических атаках и так далее).
Конечно, толчки в сердце могут испытывать и люди с некоторыми кардио-недугами. Например, при аритмии, которая приводит к нарушению сердечного ритма. Но зачастую именно эти пациенты и не отслеживают экстрасистол, если они происходят часто, довольно периодично – человек «привыкает» к ним.
Так, например, пациенты с тахикардией (учащенным сердцебиением) или гипертонией (повышенным артериальным давлением) не чувствуют, что их сердце бьется «как-то неправильно» или что давление выше нормы. Это их «рабочая» скорость сердцебиения и «рабочее» давление. Хотя именно в таких случаях обязательно требуется лечение – так как они по-настоящему опасны для здоровья и даже жизни.
Почему перехватывает дыхание?
Не так давно появилась такая проблема: занимаюсь своими делами, что-то пишу, читаю, — одним словом, ситуация совсем спокойная
И вдруг на несколько секунд дыхание обрывается (причём, неважно — на вдохе или на выдохе, хотя чаще на вдохе)и совсем невозможно ничего сделать. Потом дыхание возобновляется
С чем могут быть связаны такие перебои в дыхании? Одновременно с этим по ночам стало болеть сердце — боль сильная, резкая, монотонная (непрерывная).
Возможно, что у вас синдром вегетативной дисфункции (если нет объективных причин, структурных или функциональных нарушений). Пройдите ЭКГ, эхокардиографию, общий анализ крови и мочи и запишитесь к кардиологу
Невозможно дать правильный ответ на этот вопрос, прочитав только симптомы и не обследовав организм. Даже врачи вам не поставят диагноз, пока не проведут обследование. Так что идите к терапевту, а он направит к узким специалистам, если нужно.
Ни в коем случае не советовала бы вам заниматься самодиагностикой и самолечением. Нужно пойти к врачу и обследоваться. Только на основании ваших слов даже врач не поставит правильный диагноз, так как схожие симптомы могут наблюдаться при различных заболеваниях.
Перехват дыхания очень частое явление, но можно сказать что оно связанно и с вашим здоровьем и просто с вашим состоянием. Если у вас не с того не сего перехватило дыхание, лучше обратиться к врачу, но если к примеру мало воздуха и у вас перехватило дыхание, то это просто организм пытается больше воздуха накопить. Также когда волнуетесь, может перехватить дыхание, по этому здесь нет ничего страшного.
Возможно, нужно проверить позвоночник. Просто расскажу о себе, как меня чуть не угробили наши доблестные врачи.
Однажды у меня вот так же остановилось дыхание, от сильной боли в груди. Просто не мог вздохнуть. Вызвали скорую. Приехали врачи, сделали укол, предположили стенокардию. Только один молодой парень засомневался, поскольку боль менялась при изменении положения тела. Отвезли в больницу, сделали кардиограмму, инфаркта не оказалось, дыхание постпенно восстановилось. А потом опять то же самое. Мне опять укол, тут я и вырубился, чуть не помер от этого укола.
Потом оказалось, что проблемы не с сердцем, а с позвоночником — за несколько месяцев до этого я попал в ДТП. И у меня время от времени пережимает какой-то нерв, а этот нерв останавливает дыхание. Если это случается, я просто пью обезболивающее, мышцы расслабляются, дыхание восстанавливается. И очень хорошо помогает иглоукалывание.
Так что не обязательно проблемы с сердцем, все может быть проще. И поосторожнее в врачами, могут залечить.